Iedereen die de wetenschappelijke literatuur over ME/cvs kent, weet dat dysautonomie – een ontregeling van het autonome zenuwstelsel – hierbij veel voorkomt. Er zijn twee verschillende soorten van orthostatische intolerantie gevonden: posturaal orthostatisch tachycardiesyndroom (POTS) en neuraal gemedieerde hypotensie (NMH). Vrijwel iedereen met ME/cvs heeft een verminderde bloedstroom naar de hersenen en ook een lage hartslagvariabiliteit komt heel vaak voor.
Als langdurige COVID lijkt op ME/cvs, dan zal naar verwachting ook dysautonomie opduiken in de medische literatuur – en dat gebeurt intussen ook. Recente onderzoeken naar langdurige COVID bevestigen het verband met dysautonomie en daarmee bevestigen ze ook het verband tussen langdurige COVID en ME/cvs. Omdat de patiënten van over de hele wereld komen, zou dit kunnen leiden tot nieuwe globale inzichten in ME/cvs – of toch zolang ME/cvs en langdurige COVID nauw met elkaar verbonden blijven.
Dunnevezelneuropathie
Een recente Indiase/Franse studie is een goed voorbeeld. Ik kan me de laatste Indiase of Franse studie over ME/cvs niet herinneren, maar deze studie naar langdurige COVID vond bewijs van dunnevezelneuropathie (DVN) bij ongeveer 25 procent van de patiënten met langdurige Covid. Omdat de studie slechts één mogelijk facet van DVN (sudomotorische disfunctie) heeft gemeten, is het mogelijk dat nog meer patiënten DVN hadden. De studie verklaarde, interessant genoeg, dat infecties zoals de bof, HIV, hepatitis C, Epstein-Barr en Coxsackie B vaak dysautonomie veroorzaken (niet verrassend). Interessant is dat mensen die thuis waren behandeld in plaats van in het ziekenhuis (dat wil zeggen een minder ernstig ziektebeeld hadden), vaker kenmerken van DVN vertoonden. De enige echte teleurstelling van de studie was dat fibromyalgie (!) niet werd meegenomen.
Vorige maand brachten onderzoekers van Hammersmith en Imperial College in Londen in “Autonomic dysfunction in ‘long COVID’: rationale, physiology and management strategies” [Autonome disfunctie in ‘langdurige COVID’: grondgedachte, fysiologie en beheersstrategieën] het schrikbeeld opgeworpen van wijdverbreide dysautonomie – een onderwerp waarvan men vermoedt dat veel artsen er weinig vanaf weten.
ME/cvs werd niet genoemd, maar posturaal orthostatisch tachycardiesyndroom (POTS) wel. De auteurs gaven een overzicht van de symptomen, tests en behandelingen met medicijnen en andere middelen die nuttig zouden kunnen zijn en zeiden tegen artsen dat ze op hun hoede moesten zijn.
“We raden aan dat alle artsen toegerust moeten zijn om dergelijke gevallen te herkennen, de symptoombelasting te waarderen en ondersteunende behandeling te bieden.”
Ze poneerden ook een oorzaak die precies in het straatje van POTS en ME/cvs past – een auto-immuun-geïnduceerd mankement aan het autonome zenuwstelsel. Dit idee zal hopelijk verder worden onderzocht in de langlopende COVID-onderzoeken.
“We stellen dat deze aandoening mogelijk verband houdt met een virus- of immuungemedieerde verstoring van het autonome zenuwstelsel, resulterend in orthostatische intolerantiesyndromen. …. We denken dat er een onderliggende auto-immuuncomponent is voor de post-COVID-syndromen die we rapporteren”
Vervolgens meldde een onderzoeker uit Singapore in een brief aan de redacteur, “COVID-19, vermoeidheid en dysautonomie”, dat bij 50% van de herstelde COVID-19-patiënten na zes maanden een verhoogde vermoeidheid werd vastgesteld – een vermoeidheid die volgens hem waarschijnlijk te wijten was aan autonome disfunctie en problemen met de neuro-cardiale as.
De hersenstam
Maar waardoor worden deze problemen met het autonome zenuwstelsel veroorzaakt? Een antwoord zou in de hersenstam kunnen liggen. De hersenstam is de eerste ontvanger van alle sensorische en “motorische” signalen van het ruggenmerg. Het reguleert zeer basale functies, zoals ademhaling, hartslag, bloeddruk, spijsvertering, alertheid, slaap/waak – waarvan er veel zijn ontregeld bij ME/cvs.
In “The Vagal Autonomic Pathway of COVID-19 at the Crossroad of Alzheimer’s Disease and Aging: A Review of Knowledge“[De vagale autonome reactiepaden van COVID-19 op het kruispunt van de ziekte van Alzheimer en veroudering: een wetenschappelijk overzicht], melden Franse onderzoekers dat het SARS-CoV-2-coronavirus een voorliefde heeft om zich te nestelen in de nervus vagus. Ze stellen dat het falen van de nervus vagus om een ontstekingsremmende reactie op te wekken achter de vaak gemelde cytokinestormen kan liggen die soms bij COVID-19 voorkomen. (Zou een blokkage in de ontstekingsremmende reactie ook kunnen verklaren waarom mensen met ernstigere symptomen meer kans hebben om ME/cvs te krijgen na een infectie?).
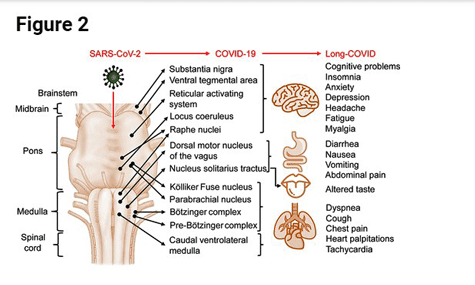
Van daaruit gaat het virus naar het dorsale vagale centrum van de hersenstam – een “integratief centrum” dat zowel de ademhaling als ontstekingen reguleert. Muizenexperimenten hebben aangetoond dat eerdere SARS-virussen de neiging hebben om zich aan de hersenstam te hechten. Bovendien heeft de hersenstam hoge aantallen van de ACE2-receptor waaraan het virus zich bindt.
Wanneer het virus dit deel van de hersenstam bereikt, denkt men dat het de ‘autonome zenuwcentra’ beïnvloedt die de ademhaling en andere cardiovasculaire factoren reguleren. Een recent artikel: “Computing the effects of SARS-CoV-2 on Respiration Regulatory Mechanisms in COVID-19” [Meting van de effecten van SARS-CoV-2 op de ademhalingsreguleringsmechanismen in COVID-19], stelde dat acuut respiratoir falen in COVID-19 met “overweldigend bewijs” in verband werd gebracht met het binnendringen van virussen in de hersenstam. Het virus produceert een ‘neurogene schakelaar’ die onder andere hypoventilatie veroorzaakt – iets wat in overvloed wordt aangetroffen bij ME/cvs.
Een ander mogelijk gevolg is een verhoogde sympathische tonus (“vecht-of-vlucht”) en verminderde parasympathische tonus (“rust-en-herstel”) – precies wat wordt aangetroffen bij ME/cvs en ook fibromyalgie (FM).
De hersenstam dook deze maand weer op in “Persistent Brainstem Dysfunction in Long-COVID: A Hypothesis” [Persisterende hersenstamdisfunctie in Langdurige COVID: een hypothese], door Shin Jie Yong, een Maleisische onderzoeker. Yong merkte op dat de meeste verklaringen voor langdurige COVID betrekking hebben op een soort weefselschade, persistentie van het virus en chronische, onopgeloste ontstekingen, maar geen van deze is volgens hem juist. Het probleem, stelt Yong, is “aanhoudende, laaggradige hersenstamdisfunctie” aangedreven door een virus dat zich in de hersenstam vestigt.
In de autopsieresultaten, zo meldt Yong, zijn aanwijzingen gevonden voor ontstekingen en neurodegeneratie in het hersenstamgebied. Er werden SARS-CoV-2-genen en -eiwitten gedetecteerd in 50 procent van de gevallen en in 40 procent van de hersenstammonsters in andere onderzoeken. Weer anderen hebben aanwijzingen gevonden voor microgliale activering (neuro-inflammatie) en capillaire bloedingen.
Avindra Nath vond talloze capillaire bloedingen in de hersenstam van de COVID-patiënten bij wie hij een autopsie deed. Interessant is dat de meesten van deze patiënten aanvankelijk een mild ziektebeeld vertoonden.
Omdat de hersenstam een belangrijke bron is van serotonine-, norepinefrine- en dopamine-producerende neuronen, kan aantasting een breed scala aan symptomen veroorzaken, waaronder vermoeidheid, pijn, hoofdpijn, depressie, angst, slaap en cognitieve stoornissen.
Yong gelooft dat schade aan de hersenstam ook verantwoordelijk kan zijn voor de gastro-intestinale symptomen (braken, diarree en buikpijn) die optreden bij langdurige COVID. Het ventrale tegmentale gebied en substantia nigra bevinden zich ook in de middenhersenen van de hersenstam, die dopaminerge neuronen leveren aan de hogere hersengebieden.
En dan de hekkensluiter. Na te hebben opgemerkt dat hersenstambeschadiging is gevonden bij migraine, schrijft Yong:
“Met name langdurige COVID lijkt op en is nauw verbonden met myalgische encefalomyelitis of chronisch vermoeidheidssyndroom (ME/cvs) … Interessant is dat hersenbeeldonderzoek heeft uitgewezen dat de ernst van de symptomen van ME/cvs samenhangt met en correleert met hersenstamdisfunctie, vooral bij het reticulaire activatiesysteem (RAS)”
Zoals Yong opmerkte, zijn er artikelen van Barnden in Australië die nauwgezet hebben aangetoond dat de hersenstam wordt aangetast bij ME/cvs. De Franse onderzoekers denken dat dit orgaan een bijzonder hoog risico loopt bij een coronavirusinfectie.
ACE2
ACE2 geeft nog een intrigerende mogelijke connectie tussen ME/cvs en het coronavirus. Zoals gezegd, bindt het virus zich aan de ACE2-receptor en het ACE2-eiwit wordt in grote hoeveelheden aangetroffen in de hersenstam (en de amygdala). Het eerste wat er gebeurt als het virus de dorsale vagale zenuw binnengaat, is een daling van de ACE2-spiegels, een stijging van de Angiotensine II-spiegels, een afname van de ontstekingsremmende component van het renine-aldosteron-angiotensine (RAS) Ang (1-7) en problemen met de baroreflexgevoeligheid.
Vergelijk dat met wat er lijkt te gebeuren bij ME/cvs. De remming van ACE2 die bij ME/cvs wordt gevonden, lijkt ook te resulteren in hoge niveaus van Angiotensine II en lage niveaus van ontstekingsremmende Angiotensine (1-7). De hoge Angiotensine II-waarden bij ME/cvs kunnen bijdragen aan een groot aantal problemen, waaronder een opgevoerd vecht-/vluchtsysteem, vernauwde bloedvaten, ontstekingen, problemen met de hartslag en bloeddruk en mogelijk verminderde bloedtoevoer naar de hersenen.
Hypoventilatie en ventilatieproblemen, in het bijzonder tijdens inspanning, en kortademigheid zijn ook aangetroffen bij ME/cvs. Lage CO2-niveaus komen vaak voor. De tijd zal uitwijzen of de vele ademhalingsproblemen die in COVID-19 worden aangetroffen, gerelateerd zijn aan diegene die gevonden worden bij ME/cvs. Gezien wat we tot nu toe weten, zou het heel interessant zijn om te zien wat er gebeurt als mensen met langdurige COVID op een hometrainer worden gezet. Avindra Nath gaat naar verluidt precies dat doen.
Conclusies
Het doet goed om te zien dat er zoveel vruchtbare verbanden tussen ME/cvs en langdurige COVID opduiken. Het is ook goed om te zien dat onderzoekers van langdurige COVID zich richten op het autonome zenuwstelsel, de hersenstam en het renine-angiotensine-aldosteron. Drie gebieden waarvan men vermoedt dat niet veel artsen en onderzoekers zich van het bestaan ervan bewust zijn.
Het is ook logisch dat de hersenstam wellicht over het hoofd is gezien bij ME/cvs en andere ziekten. VanElzakker wees erop dat de meeste hersenafbeeldingsstudies geen duidelijk beeld geven van de onderkant van de hersenen. Met de enorme financiering die binnenkort naar langdurige COVID zal gaan, zal er hopelijk aandacht zijn de hersenstam en het autonome zenuwstelsel. Het zou schokkend zijn als het potentiële auto-immuniteitsprobleem niet volledig zou worden meegenomen. De aanwezigheid van dunnevezelneuropathie voegt nog een andere intrigerende factor toe.
Wijzen alle pijlen de goede kant op? De tijd zal het leren. Merk op dat als deze bevindingen worden bevestigd in onderzoeken naar langdurige COVID, ze allemaal voor het eerst werden gezien bij ME/cvs en ook fibromyalgie.
© Health Rising, 22 februari 2021. Vertaling Mjramzy, redactie Tanto en Abby, ME-gids.






