 Simon McGrath schreef twee blogs over zijn gesprek met de Amerikaanse onderzoeker Ian Lipkin. In deel 1 bespreekt hij de microbioomhypothese van Lipkins onderzoeksgroep. Deel 2 gaat over een nog uit te voeren studie van dezelfde groep, die zal bestuderen welk effect inspanning heeft op ME-patiënten.
Simon McGrath schreef twee blogs over zijn gesprek met de Amerikaanse onderzoeker Ian Lipkin. In deel 1 bespreekt hij de microbioomhypothese van Lipkins onderzoeksgroep. Deel 2 gaat over een nog uit te voeren studie van dezelfde groep, die zal bestuderen welk effect inspanning heeft op ME-patiënten.
De microbioomhypothese: Lipkins samenwerkingsverband, deel 1
Simon McGrath, ME/CFS Research Review, 17 juli 2018
Een reactie in de darmen is het probleem bij ME/cvs – dat is het idee dat Dr W. Ian Lipkin van het Center for Infection and Immunity aan Columbia University onderzoekt.
Hij denkt dat de reactie van het lichaam op veranderingen in de darmen wel eens de drijvende kracht zou kunnen zijn achter ME/cvs, of toch tenminste voor sommige patiënten.
Lipkins samenwerkingsverband, het Center for Solutions for ME/CFS, zal deze theorie testen als onderdeel van een onderzoeksprogramma van 9,6 miljoen dollar dat vijf jaar zal lopen. Lipkin was zo vriendelijk om met mij over dit onderwerp te praten via telefoon en e-mail.
Dit enorme onderzoeksprogramma, dat gefinancierd wordt door de National Institutes of Health (NIH), bestaat uit drie belangrijke projecten. Deze blog kijkt naar de eerste twee ervan, die hoogtechnologische benaderingen zullen gebruik om te kijken of veranderingen in de darmen de oorzaak zijn van veranderingen in het lichaam, en in het bijzonder in het immuunsysteem. Het derde project, dat kijkt naar de biologische reactie op inspanning bij ME/cvs, zal in de volgende blog besproken worden.
Bewijs uit onderzoek ondersteunt het idee dat darmproblemen zouden kunnen leiden tot slechte gezondheid. Binnenin de darm vormt zich een ecosysteem van triljoenen microben, nl. virussen, bacteriën en schimmels. Sommigen zitten er maar voor een gratis lift, maar velen zijn nuttig, verdringen schadelijke microben, helpen ons voedsel te verteren of leveren essentiële voedingsstoffen zoals vitamine K.
Een kort inleidingsfilmpje over het microbioom, van NPR [in het Engels]
The Invisible Universe Of The Human Microbiome
The next time you look in a mirror, think about this: In many ways you’re more microbe than human. There are 10 times more cells from microorganisms like bacteria and fungi in and on our bodies than there are human cells. But these tiny compatriots are invisible to the naked eye.
Of een filmpje met Nederlandstalige ondertiteling:
How Bacteria Rule Over Your Body – The Microbiome
What happens when microbes talk to your brain?
Maar soms kan het ecosysteem uit balans raken, als te veel of te weinig van één bepaalde soort microbes aanwezig is. Deze “dysbiose” kan een belangrijke rol spelen in aandoeningen zoals inflammatoire darmziektes.
En dat is waar Lipkin op richt. Hij vermoedt dat dysbiose een mogelijke oorzaak is van ME/cvs en ziet twee belangrijke mogelijke mechanismes die leiden tot ziekte. Eén ervan zou te maken kunnen hebben met de metabolieten die voortkomen uit een ongezond microbieel ecosysteem. Metabolieten zijn kleine molecules die een kernonderdeel vormen van de chemische processen die ons in leven houden, en ongewenste molecules van microben zouden vanuit de darm onze bloedsomloop kunnen binnenkomen.
Lipkin vertelde me dat het zou kunnen dat deze metabolieten ME/cvs-symptomen veroorzaken door bijvoorbeeld mitochondriale activiteit te veranderen en zo vermoeidheid te veroorzaken, of zelfs de hersenen te beïnvloeden, wat zou kunnen leiden tot hersenmist en andere cognitieve problemen.
Het microbioom en het immuunsysteem: het is ingewikkeld
Een tweede manier waarop dysbiose volgens Lipkin ME/cvs zou kunnen veroorzaken, is via het immuunsysteem. Recent onderzoek over microbiële aantallen geeft aan dat er ongeveer even veel microben zijn in de darmen als er cellen zijn in het menselijk lichaam. Dat betekent een ernstig risico op infectie en vereist een moeilijke evenwichtsoefening voor het immuunsysteem, dat komaf moet maken met gevaarlijke pathogenen, zonder een inflammatoire oorlog te ontketenen. Een overactief immuunsysteem kan in vele ziektes leiden tot zowel vermoeidheid als cognitieve problemen.
Niettemin is er tweerichtingsverkeer tussen het immuunsysteem en het microbioom. Zo produceren darmbacteriën bijvoorbeeld het metaboliet butyraat, dat bepaalde soorten T-cellen stimuleert, waardoor het de vrede helpt behouden.
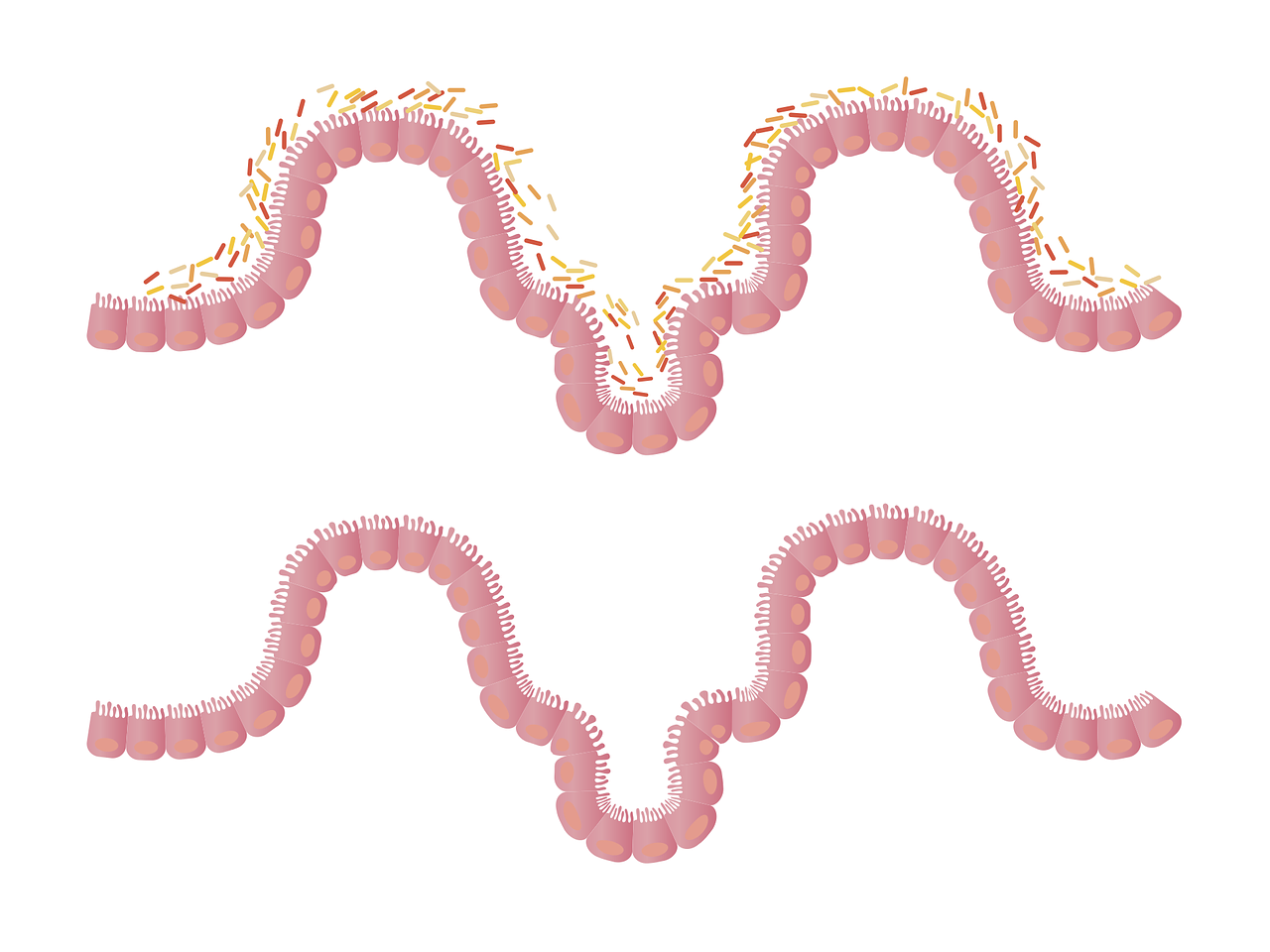
Het zou kunnen dat dysbiose van het microbioom ME/cvs via het immuunsysteem aandrijft.
Dus er zijn ten minste twee mogelijke manieren waarop het microbioom de drijvende kracht kan zijn achter ME/cvs, tenminste bij sommige patiënten: metabolieten van het microbioom die het bloed binnenkomen, kunnen onmiddellijk vermoeidheid en cognitieve problemen veroorzaken; of meer complexe interacties tussen het microbioom en het immuunsysteem kunnen leiden tot gelijkaardige problemen. Maar gebeurt één van deze mogelijkheden dan ook echt?
Het is goed om een wetenschapper als Dr. Ian Lipkin op de zaak te hebben. Hij heeft waarschijnlijk meer virussen ontdekt dan eender wie anders. De Chinese overheid stelde hem aan om de SARS-uitbraak van 2003 aan te pakken. En hij was doorheen zijn carrière pionier in het gebruik van nieuwe technologieën – pas geleden nog paste hij een nieuwe techniek toe om eender welk soort menselijk virus bij een patiënt te ontdekken, met behulp van een kleine chip. Verschillende versies van die techniek zullen in deze studie gebruikt worden.
Project 1: het microbioom in kaart brengen
Lipkin werkt al een tijdje op het darmmicrobioom bij ME/cvs (zie bijvoorbeeld deze recente paper). Nu gaan hij en zijn collega’s, in dit eerste samenwerkingsproject, proberen te ontdekken of sommige of alle ME/cvs-patiënten dysbiose in de darmen hebben, door patiënten te vergelijken met gezonde controles.
Bacteriën, schimmels en virussen vormen samen de darmmicrobiota.
Alle microben van het microbiële ecosysteem staan in theorie bekend als de microbiota, maar ze worden meestal gewoon het microbioom genoemd, nl. de verzameling van alle genen die alle organismes vormen. Verrassend genoeg is het makkelijker om de microbiële samenstelling van de darm vast te stellen door analyse van deze enorme hoeveelheid genen – het microbioom – dan door het bestuderen van de individuele organismes.
Lipkin en collega’s kozen deze benadering, en gebruiken DNA-sequencing en analyse van het microbioom om microbiële landkaarten te ontwikkelen voor alle 107 patiënten en 97 gezonde controles in de studie.
Het team zal een reeks van hoogtechnologische benaderingen toepassen om het microbioom in kaart te zetten op een gesofisticeerdere manier dan ooit voor ME/cvs is gebeurd, zodat de gegevens zo correct mogelijk worden bepaald. De daaruit resulterende microbiële kaart zal onthullen of sommige of alle patiënten een onevenwichtig microbioom hebben dat de oorzaak zou kunnen zijn van hun ziekte. En het onderzoeksteam kijkt naar de virussen en schimmels in het microbioom, niet enkel naar de bacteriën.
Bovendien zal de methode van diepe sequencing het team inzichten verschaffen in welke genen aanwezig zijn in het volledige microbioom, en hoe deze genen vervolgens de biologie van de patiënten zou kunnen aantasten.
Project 2: volledig moleculair in kaart brengen van het immuunsysteem
De volgende – en cruciale – stap in Lipkins onderzoeksprogramma zal zijn om het verband te vinden tussen alle veranderingen in patiënten hun microbioom, waargenomen in Project 1, en veranderingen in hun immuunsysteem, wat het doel is van Project 2.
Lipkin zal alle “omica”-technologie gebruiken – een benadering die gebruik maakt van big data – om de werking van de immuuncellen op vele verschillende manieren te testen.
Omica heeft heel wat voordelen t.o.v. traditionelere benaderingen waarbij onderzoekers bijvoorbeeld keken naar de waarden voor een enkele proteïne in een steekproef, zoals de waarde van hemoglobine in bloed. Maar als men proteïne bekijkt via de omica-benadering, wat proteomica heet, kijken onderzoekers naar een enorm aantal proteïnes in de staal – in dit geval bestaat de staal uit alle immuuncellen die de witte bloedcellen vormen.
Deze brede omica-benadering kan ons veel meer laten zien over wat er aan de hand is in de immuuncellen dan als we slechts één of een aantal proteïnes zouden bekijken.
Lipkins team hoopt verschillen te vinden tussen de immuuncelproteïnen in patiënten en gezonde controles, en dat zou kunnen aantonen wat er fout is gelopen bij ME/cvs.
Wat deze studie zo sterk maakt, is dat ze niet enkel gebruik zal maken van proteomica; ze zal ook epigenomica gebruiken om de genregulatie te onderzoeken, transcriptomica om te zien welke genen actief zijn, en metabolomica om te testen welke cellulaire chemische reacties plaatsvinden.
Deze vier omica-benaderingen beslaan bijna alle fundamentele niveaus van de moleculaire biologie van een cel, waardoor de activiteit van immuuncellen gedetailleerd in kaart wordt gebracht. Dit zou onderzoekers buitengewone inzichten moeten verschaffen in de problemen in de biologie van ME/cvs-patiënten.
De meeste processen in een cel beginnen met genen, de celinstructies die in het DNA geschreven staan. Genomica – de eerste en bekendste omica – kijkt naar deze instructies. Maar deze studie zal in plaats daarvan gebruik maken van epigenomica, die kijkt daar een niveau van brede genregulatie uitgevoerd door epigenetische markeringen. Deze markeringen worden toegevoegd aan ofwel secties van het DNA ofwel hun stuttende proteïnen, en schakelen sets van genen aan of uit. Verschillen in regulatie van genen tussen patiënten en controles die naar boven komen in epigenomicastudies zouden aanknopingspunten kunnen geven over waar de problemen van patiënten ontstaan. Dus epigenomica verschaft een eerste laag aan informatie, zoals aangetoond in onderstaand figuur.
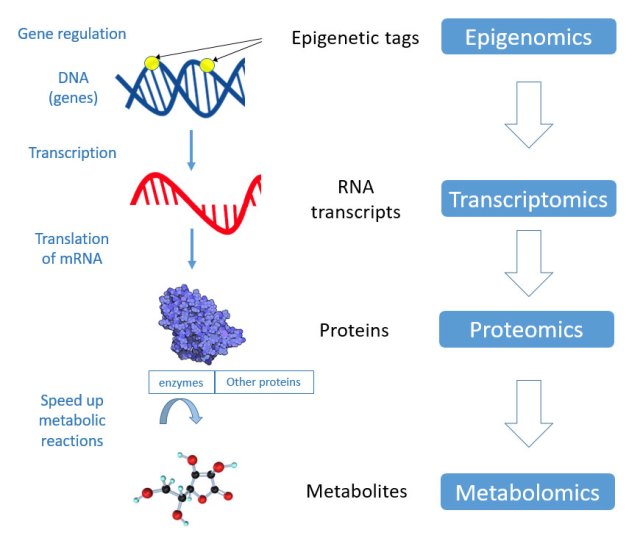
Credit: overgenomen van ME/CFS Research Review
Genen zelf doen niets, totdat hun DNA getranscribeerd is (gekopieerd) in een gelijkaardige molecule die RNA heet, in een proces dat bekend staat als genexpressie. Alle RNA-transcripties in de steekproef noemt men het transcriptoom, en het bestaat vooral uit boodschapper-RNA (messenger RNA of mRna), dat cellen vertelt welke proteïnes ze moeten maken. Andere soorten RNA kunnen verschillende rollen spelen in de cel. Vroeger ME/cvs-onderzoek keek naar genexpressie door een groot aantal vooraf gespecificeerd mRNA te zoeken, maar niet al het mRNA. Transcriptomica biedt een meer allesomvattende benadering om te weten te komen welke genen actief zijn in een cel.
Het derde niveau van omica is proteomica, dat kijkt naar de proteïnen. Proteïnen zijn de ‘doe’-molecules van het lichaam, zoals antistoffen, celreceptoren en enzymen.
Het laatste niveau heet metabolomica, dat kijkt naar metabolieten zoals glucose en sommige aminozuren. Metabolieten zijn sleutelmoleculen in de chemie van het leven: zo geven ze bv. vorm aan de energiecyclus in de mitochondriën – daar waar Professor Ron Davis en anderen afwijkingen hebben geïdentificeerd bij ME/cvs-patiënten.
Dus het DNA van een cel wordt deels gereguleerd door epigenetische markeringen (bestudeerd via epigenomica) en wordt getranscribeerd door RNA (bestudeerd via transcriptomica) om proteïnen te maken (bestudeerd via proteomica). Dan gaan enzymen, die een soort proteïnen zijn, reacties katalyseren waar metabolieten bij betrokken zijn (bestudeerd via metabolomica).
Omica gebruiken om te kijken naar deze vier verschillende niveaus van de moleculaire biologie van immuuncellen – genen, RNA, proteïnen en metabolieten – geeft ons een veel grotere kans om te weten komen waar het probleem ligt.
Lipkin vertelde me dat als je een probleem kan vinden met een metaboliet, je vervolgens “stroomopwaarts kan zwemmen” om te zien of dat probleem aangedreven wordt door een verandering in proteïnen, in RNA of in genregulatie. Je kan op dezelfde manier stroomafwaarts zwemmen als je een probleem vindt met algemene genregulatie – maakt het een verschil voor RNA, proteïnen en/of metabolieten?
 Dr. Oliver Fiehn © UCDavis
Dr. Oliver Fiehn © UCDavis
Om dit aspect van Project 2 waar te maken, heeft Lipkin een indrukwekkende lijst aan omica-experts toegevoegd aan zijn samenwerkingsverband, nl. Dr. Johan Greally voor het epigenomica- en transcriptomicawerk, Dr. Ben Garcia voor de proteomica, en Dr Oliver Fiehn, die een van de grootste metabolomicalabs ter wereld leidt, om metabolieten te analyseren. Ze zijn allemaal relatief nieuw in de ME/cvs-wereld en zullen zorgen voor verfrissende inzichten.
Antistoffen testen op tekenen van auto-immuniteit en infectie
Bovenop het werk rond het microbioom en het immuunsysteem, zal Lipkins team ook verfijnde nieuwe technologieën gebruiken die het ontwikkeld heeft om te zoeken naar mogelijke auto-immuunproblemen en vroegere infecties die de ziekte mogelijk hebben uitgelokt.
De benadering richt zich op antistoffen, die zich heel specifiek binden aan slechts één antigen – antigenen zijn fragmenten van proteïnen, zoals een deel van de proteïnelaag van een virus, die een immuunrespons uitlokt in het lichaam. De antistof is zoals een specifiek slot dat zich bindt aan slechts één antigene sleutel.

“Antigene sleutels” zouden antilichaamgeheimen kunnen ontsluiten.
Deze nieuwe techniek biedt in feite een zeer grote antigene sleutelbos (eigenlijk fragmenten van antigenen die epitopen heten) en detecteert welke sleutel past. Als de antigene sleutel een proteïne is van een pathogeen, zoals een griepvirus, dan toont dat aan dat het lichaam een infectie heeft bestreden, en mogelijk één die ME/cvs heeft uitgelokt. Anderzijds is de sleutel een onderdeel van een “zelf”-proteïne, die een teken zou kunnen zijn van een auto-immuunziekte. Onderzoekers zullen focussen op de verschillen tussen patiënten en gezonde controles.
En dat is nog niet alles. Het team zal bijkomende technieken gebruiken – op basis van Lipkins hoogtechnologische manier om zowat eender welk menselijk virus te detecteren – om de darmen, het speeksel en het bloed te controleren op schimmel- en bacteriële infecties.
* * *
Deze drie benaderingen – een hoogtechnologische duik in het microbioom, veranderingen in het microbioom linken aan veranderingen in het immuunsysteem op moleculair niveau, en een zoektocht naar waarop antilichamen van patiënten reageren – maken Lipkins onderzoek naar wat er aan de hand is in ME/cvs, indrukwekkend. Hij hoopt dat deze combinatie van zoeken in de diepte en de breedte zal helpen om ME/cvs te ontrafelen.
Eén laatste opmerking: Lipkin is niet de enige die denkt dat problemen in het microbioom mogelijk de drijvende factor zijn achter ME/cvs via het immuunsysteem. Dr. Derya Unumatz is met zijn eigen samenwerkingsverband bezig met hetzelfde idee. Het grootste verschil tussen de benaderingen van beide onderzoekers is dat Lipkin meer moleculair gefocust is, terwijl Unumatz eerder focust op de verschillende cellen van het immuunsysteem, zoals T-cellen en hun subtypes. [Update: Unumatz en Lipkin hebben een samenwerking aangekondigd. Ze zullen alle twee hun technieken toepassen op dezelfde patiënten om het profiel van de immuuncellen zo grondig mogelijk te bepalen.]
Deel 2: De kern van ME/cvs? Lipkins samenwerkingsverband onderzoekt de impact van inspanning
De blog bespreekt ook Lipkins optimistische visie op de toekomst voor ME/cvs.
De kern van ME/cvs? Lipkins Samenwerkingsverband onderzoekt de impact van inspanning
Simon McGrath, ME/CFS Research Review, 14 augustus 2018

Het kenmerkende symptoom van ME/cvs is postexertionele malaise (PEM): een langdurige, onverbiddelijke en buitensporige reactie op inspanning. Terwijl het door de NIH gefinancierde Samenwerkingsverband van Dr W. Ian Lipkin – het Center for Solutions for ME/CFS – vooral focust op problemen in het darmmicrobioom van patiënten die mogelijk een drijvende factor zijn achter de ziekte, voert zijn team ook diepgaand onderzoek uit naar wat er gebeurt als patiënten zich inspannen. Lipkin zegt dat de inspanningsstudies zo belangrijk zijn dat het Samenwerkingsverband er een derde van zijn financiering aan zal spenderen.
Toen ik met Lipkin sprak over het werk van het Samenwerkingsverband, zei hij ook dat hij er goede hoop in had dat er echte vooruitgang geboekt zal worden voor patiënten binnen de vijf jaar. Meer hierover later in deze blog.
Inspanningsstudies
Het Samenwerkingsverband heeft een eenvoudig idee voor het onderzoeken van PEM: ze gebruiken twee verschillende inspanningstesten die symptomen zouden moeten uitlokken bij patiënten, en zullen vervolgens bekijken wat er gebeurt, zowel op vlak van hoe patiënten zich voelen als op vlak van hun biologie.
Als biologische veranderingen, zoals wijzigingen in cytokines, samengaan met opflakkeringen van symptomen, dan is het waarschijnlijk zo dat de biologische veranderingen in direct verband staan met de ziekte en aanwijzingen zouden moeten geven over hun rol. Eender welk inzicht in de aard van PEM zou kunnen leiden tot een veel beter begrip van ME/cvs.
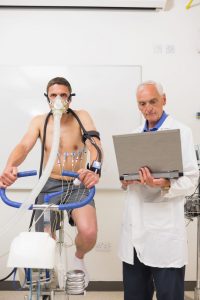
Vijftig patiënten en controles zullen een enkele maximale inspanningstest ondergaan, iets wat gegarandeerd PEM uitlokt. De symptomen van patiënten zullen gemeten worden vóór de test, en ook 24 uur, 48 uur en één week na de test. Belangrijk is ook dat onderzoekers op twee momenten stalen zullen nemen van bloed, speeksel en stoelgang: vóór de test, en 24 uur erna.
De andere, zachtere inspanningstest, die LEAN heet, bestaat erin dat patiënten tien minuten lang tegen een muur leunen. Deze test is ontworpen om orthostatische intolerantie te veroorzaken, nl. dat symptomen erger worden bij rechtstaan en minder worden bij neerliggen, wat een veelvoorkomend probleem is bij ME/cvs.
Symptomen (waaronder hersenmist, wat getest wordt via een speciale telefoonapp) zal gemeten worden net vóór de test en op drie momenten achteraf. Onderzoekers zullen ook de bloeddruk testen en andere klinische metingen uitvoeren, zowel vóór als onmiddellijk na de test.
De onderzoekers die de immuunstudie van het Samenwerkingsverband leiden, zullen gebruik maken van transcriptomica (wat genexpressie onderzoekt) en ook metabolomica op bloedstalen van beide inspanningstesten. En dit zal eventuele biologische veranderingen onthullen eens de symptomen opflakkeren.
Patiënten en stalen
De basis van elke goede studie zijn stalen van een grote groep degelijk gediagnosticeerde patiënten. Het Samenwerkingsverband heeft al zulke stalen voor het microbioom-/immuunwerk dat besproken werd in Deel 1 van deze blog, en is een nieuwe cohort van patiënten en controles aan het samenstellen voor het bijkomende werk. Dit is noodzakelijk omdat velen van de patiënten die stalen verschaften voor eerdere projecten niet beschikbaar waren voor de inspanningsstudies en ander werk dat in deze blog besproken wordt.
Dr. Anthony Komaroff zal het team leiden dat toezicht houdt op dit werk, en dat team zal ook de inspanningstesten uitvoeren. Patiënten zullen komen uit de klinieken van deskundige artsen, nl. Dokters Susan Levine, Jose Montoya, Dan Peterson en Cindy Bateman – enkele van de allerbeste ME/cvs-artsen van de VS. Ze zullen 100 patiënten en 100 controles rekruteren.
Dr. Dana Marc, Assistent-Professor Epidemiologie aan Columbia University, is een belangrijke speler voor het team en hun projecten, die zich o.a. zal bezighouden met datamining van bestaande patiëntengegevens om tot inzichten te komen, en het creëren van een nieuwe app.
Een nieuw biobestand om toekomstig onderzoek meer kracht te geven
Met dit werk creëert het project ook een “biobestand” van goed gedefinieerde patiënten en van stalen van zowel vóór als na inspanning. Lipkin zegt dat onderzoekers van zowel binnen als buiten het Samenwerkingsverband gebruik kunnen maken van het biobestand als bron voor een nieuwe reeks studies.
Lipkin zei dat het Samenwerkingsverband zelf meer gebruik zou willen maken van de stalen: zo zouden ze bijvoorbeeld epigenomische en proteomische profileringen willen uitvoeren van de bloedstalen uit de inspanningsstudie, en zouden ze de stoelgangstalen willen analyseren. Op die manier zou zijn team dezelfde gegevens hebben over deze patiënten als voor de microbioomstudie. Hij heeft nog geen financiering voor dit werk.
De MyME/CFS-app

Het Samenwerkingsverband heeft nog meer in petto voor deze cohort van patiënten. Samen met een technologiebedrijf willen ze een app ontwikkelen voor patiënten, om zowel patiënten als artsen te helpen om de ziekte langere tijd op te volgen.
De app zal informatie van patiënten verzamelen in realtime, waaronder hun symptomen, activiteiten, gebeurtenissen in hun leven, alsook andere ziektes en de behandelingen die ze uitproberen. Dit gedetailleerde dossier zou kunnen helpen bij het identificeren van wat de oorzaak zou kunnen zijn van terugval, herval of zelfs verbetering.
Komaroff heeft gezegd dat dit soort technologie onderzoekers toelaat om veel uitgebreidere informatie te verzamelen op een veel goedkopere manier dan vroeger. Men is hier al mee bezig, en het team is begonnen met patiënten te bevragen over wat hun verwachtingen zijn van de app.
Gebruik van datamining om tot inzichten te komen
Lipkin heeft data van verschillende vorige studies die allemaal dezelfde groep patiënten gebruikten. Het team zal de data van deze studies samenbrengen tot één gemeenschappelijke database, waardoor een rijkdom aan biologische, klinische en onderzoeksdata gecreëerd wordt van één enkele groep patiënten. Vervolgens zal het team hierop datamining uitvoeren, specifiek op zoek naar subgroepen van patiënten en risicofactoren.
Zo zouden subgroepen gebaseerd kunnen worden op hoe de ziekte begonnen is, symptoomclusters, geslacht, andere soorten ziektes die patiënten gehad hebben of hoe lang men ziek is geweest. Risicofactoren kunnen bijvoorbeeld zijn: vroeger een andere ziekte gehad hebben. Men verwacht dat de data voor zich zullen spreken.
Het team zal ook data samenbrengen en datamining uitvoeren op basis van studies die dezelfde maatstaven gebruikten, maar niet noodzakelijk dezelfde patiënten. Dit zou ook subgroepen en risicofactoren aan het licht kunnen brengen.
Alles samenbrengen
Een van de boeiendste aspecten van dit project is de rijkdom aan data die het Samenwerkingsverband zal verzamelen over elke patiënt die ze bestuderen. Voor de eerste groep patiënten betekent dit een gedetailleerde profilering van het microbioom en het immuunsysteem – waaronder antistoffen tegen het “zelf” en tegen vroegere infecties – in combinatie met uitgebreide klinische data.
Voor de tweede, pas gerekruteerde cohort van patiënten, zal het Samenwerkingsverband data hebben over hun moleculaire en fysiologische respons op inspanning, naast klinische data, plus dezelfde data over antistoffen als de eerste groep patiënten – én de data over de gezondheid van de patiënten met betrekking tot een brede waaier aan factoren.
Het combineren van resultaten uit zo’n verschillende bronnen zal voor de onderzoekers een waardevolle bron aan data zijn, die de kans enorm verhoogt dat ze ontdekken wat er fout loopt bij ME/cvs.
Met zo veel nieuwe, te onderzoeken data is het mogelijk dat Lipkins groep in staat zal zijn om subgroepen van patiënten te identificeren, ongeacht de bevindingen uit datamining van bestaande studies.
De kristallen bol

Ik vroeg aan Lipkin hoe hij denkt dat de situatie er voor het onderzoeksprogramma van het Samenwerkingsverband uit zal zien op het einde van de vijfjaarsfinanciering van NIH.
Hij was optimistisch en voorziet aanzienlijke vooruitgang. Hij vergeleek de situatie met kankeronderzoek twintig jaar geleden.
Hij gelooft dat bij ME/cvs, net als bij kanker, zal blijken dat een groep van gelijkaardige patiënten verschillende oorzaken en uitlokkende factoren voor hun ziekte hebben, maar uiteindelijk uitkomen bij het gemeenschappelijke eindpunt “ME/cvs”.
Net zoals bij kanker verwacht hij dat er voor sommige groepen vrij snel een specifieke oorzaak voor ME/cvs gevonden zal worden – het laaghangend fruit.
Anderzijds gelooft Lipkin dat het bij andere ME/cvs-patiënten misschien veel moeilijker zal zijn om de oorzaak te vinden – het fruit dat hoger in de boom hangt.
 Precisiegeneeskunde streeft naar behandelingen volgens patiëntensubgroep © National Cancer Institute
Precisiegeneeskunde streeft naar behandelingen volgens patiëntensubgroep © National Cancer Institute
Lipkin mikt op precisiegeneeskunde, waarbij artsen proberen om het exacte probleem van elke patiënt vast te stellen, zodat het zo doeltreffend mogelijk behandeld kan worden. Als bijvoorbeeld het microbioom afwijkingen vertoont, zijn er al plausibele behandelingen beschikbaar, zoals probiotica, antibiotica of antivirale middelen die een diepgaande impact kunnen hebben op ziekte. Andere patiënten vertonen misschien afwijkingen in het immuunsysteem of de mitochondriale functie, waarvoor een specifiek geneesmiddel of een gentherapie ontwikkeld zal moeten worden.
Lipkin zei dat hij hoopt dat het netwerk van het Samenwerkingsverband klinische studies zal kunnen opstarten binnen drie jaar – ervan uitgaande dat de resultaten die volgende stap ondersteunen. Hij benadrukte dat deze studies even grondig uitgevoerd moeten worden als studies voor andere ziektes. Om vooringenomenheid te vermijden bij het interpreteren van resultaten, moeten de studies geblindeerd worden, zodat noch de patiënt, noch de onderzoeker weet of de patiënt een bepaalde behandeling krijgt. En ongewenste bijwerkingen – schade aan de patiënt – moeten opgevolgd worden door een datamonitoringcomité.
Lipkin merkte op dat zijn team en anderen in de VS en internationaal al bezig zijn met het delen van ideeën, expertise, data, stalen en andere middelen. Hij vroeg me om de patiëntengemeenschap zeker te vertellen dat we een keerpunt bereikt hebben in de geschiedenis van ME/cvs-onderzoek en hij wilde met name de patiënten bedanken voor hun steun.
Zijn onderzoeksprogramma is eigenlijk een soort van ontdekkingsreis, en Lipkin weet niet wat hij op die reis zal aantreffen. Het Samenwerkingsverband zal de meest veelbelovende routes volgen met de middelen en de stalen die beschikbaar zijn, maar zal indien nodig van koers veranderen op basis van de resultaten, en het bewijs volgen waarheen dat ook leidt.
Wat de uiteindelijke weg ook zal zijn, het doel blijft hetzelfde. In een recente NIH-informatiesessie voor patiënten noemde Lipkin het doel van het Center for Solutions for ME/CFS eenvoudig en duidelijk: “echte oplossingen vinden voor echte mensen, zodat zij weer actief kunnen worden”.
___________
De microbioomhypothese: Lipkins samenwerkingsverband, deel 1
© ME/CFS Research Review. Vertaling Abby, redactie Zuiderzon, ME-gids.









Eén reactie