Het vergde ongeveer drie jaar, maar de eerste grote internationale conferentie over langdurige COVID – de conferentie “Keystone Long COVID and Post Acute Sequalae of SARS CoV 2 (PASC): Pathogenesis and Treatment” [“Keystone Langdurige COVID en Post Acute Sequelae van SARS-CoV-2 (PASC): Pathogenese en behandeling”] vond onlangs plaats in Santa Fe, New Mexico in het El Dorado Hotel. Health Rising was erbij, in zekere zin. (We volgden de online versie).

Voor personen met het chronischevermoeidheidssyndroom (ME/cvs) zijn er veel nieuwe gezichten. We kennen Avindra Nath en David Systrom, maar verder waren er op de conferentie onderzoekers die nieuw zijn op het gebied van postinfectieuze aandoeningen, van wie sommigen zich al intensief hebben toegelegd op het terrein van langdurige COVID, zoals Akiko Iwasaki, Tim Henrich, Michael Peluso en Stephen Deeks.
We kregen een glimp te zien van studies die enkele lopende cohorten en initiatieven van langdurige COVID onderzoeken, zoals het Outsmart Cohort, het Tulanes ClinSeqSer Cohort, het Mount Sinai Yale Cohort, het ADAPT cohort, het LIINC cohort en het Duitse COVID-19 OMICS Initiative. We hadden ook verschillende studies met muizen – iets wat we zelden zien bij ME/cvs.
Het was goed om te zien hoe Dr. Gary Gibbons, de directeur van het Hart-, Long- en Bloedinstituut (NHLBI) van de NIH en een verantwoordelijke van het RECOVER-initiatief van de NIH, de spits afbeet. Gibbons was een logische keuze omdat COVID-19 het cardiovasculaire systeem aantast. Anderzijds heeft het NHLBI tot nu toe nul interesse getoond in ME/cvs of postvirale ziekten. Misschien komt daar wel verandering in.
Zonder onderdak bij de NIH
Gibbons merkte op dat er veel verschillende instituten samenwerken aan COVID die nooit eerder hebben samengewerkt. Dat is niet verwonderlijk gezien de complexe aard van postinfectieuze ziekten. Het is net de noodzaak om instituutoverstijgend werk te doen dat het Solve ME Initiative ertoe heeft gebracht een plan voor de lange termijn te starten en een nieuw instituut voor postinfectieuze ziekten op te richten.
De Trans-NIH-Werkgroep die ME/cvs-onderzoek aanstuurt bij de NIH, is een unieke instituutoverstijgende samenwerking die nog niet veel hulp heeft gekregen, voor een groot deel omdat ze niet verbonden is aan één instituut. Hopelijk zal langdurige COVID helpen de zaak te forceren en een entiteit te creëren die werkt voor deze complexe multisysteemaandoeningen.

Dr. Steven Deeks – een gerespecteerd onderzoeker met een lange staat van dienst die deel uitmaakt van het RECOVER-project – benadrukte hoe nieuw het Long-COVID-project is met de opmerking dat veel van de sprekers elkaar tot nu toe nog nooit hadden ontmoet. Hij noemde RECOVER “een groot succes”! Ondanks de kritiek die het de afgelopen twee jaar heeft gekregen, oogstte het RECOVER-initiatief niets dan lof van vele sprekers – waarbij ze aangaven dat we het meer tijd moeten geven.
Yales Outsmart Long Cohort
Het Outsmart Cohort nam snel monsters van 70 personen – van wie de meesten niet in het ziekenhuis waren opgenomen – binnen de 48 uur nadat ze ziek waren geworden en een maand later. Daarna volgden ze hen 24 maand lang.
Let op de vereiste voor inclusie: ten minste 1 symptoom dat langer dan 90 dagen aanwezig blijft. Een ander onderzoek toonde aan dat als je één symptoom had, je er waarschijnlijk nog een paar meer had, maar we weten niet hoeveel van de deelnemers overigens voldeden aan de criteria voor ME/cvs of fibromyalgie, POTS of PDS.
De personen die er langer over deden om het virus uit de luchtwegen te krijgen – en die vermoedelijk meer symptomen hadden – bleken vaker last te hebben van hersenmist en spierpijn. Dit is logisch gezien de bevinding van het Dubbo-onderzoek bij ME/cvs dat hoe meer symptomen je had, hoe groter de kans was dat je een postinfectieus vermoeidheidssyndroom kreeg.
Een latente klasseanalyse van langetermijnsymptomen onderscheidde 3 groepen:
- Angst, hoofdpijn, zwakte
- Lichamelijke pijnen, gewrichtspijn
- Hersenmist, geheugenproblemen, slapeloosheid.
Merk op dat vermoeidheid niet vermeld wordt – misschien omdat iedereen vermoeid was. Postexertionele malaise stond duidelijk niet op de radar van deze groep.
Ze deden een uitgebreide immunologische screening (T-celpanel, myeloïde en B-celpanel) in combinatie met markers van metabole programmering (vetzuuroxidatie, glycolyse; TOM-20 – oxidatieve fosforylering, mitochondriale massa).
Ze vonden verhoogde aantallen suppressorcellen uit beenmergweefsel (MDSC)(die ook worden aangetroffen bij chronische infecties, kanker en obesitas) in de groep met angst, hoofdpijn en zwakte. Daarnaast vonden ze verhoogde niveaus van een lectinereceptor (LOX-1) – wat ook een suppressor is (het onderdrukt de proliferatie van T-cellen) maar wat ook in verband wordt gebracht met de bloedvaten (endotheelcellen, bloedplaatjes, macrofagen, gladde spiercellen). In beide gevallen leek het immuunsysteem te proberen zijn respons af te remmen.
Granulocytaire neutrofiele MDSC-cellen zijn vergelijkbaar met monocyten – die veel in de belangstelling hebben gestaan. Personen met meer van deze cellen, hebben last van hersenmist, geheugenproblemen en slapeloosheid. Interessant is dat mensen met veel CD20+, CD27-B-geheugencellen – en hoofdpijn, angst, zwakte – ook vaak hoge aantallen PMN MDSC-cellen hebben, evenals eotaxine-3 en IFN (1 en 3).
Ze weten niet waardoor deze ongewone immuunconfiguraties opduiken en onderzoeken dit verder.
Grootser denken: de immuun-hormonenmix
Akiko Iwasaki – “Verder denken dan de spike”
Akiko Iwasaki gaf een soort immunologisch totaaloverzicht, dat niets nieuws leek te bevatten, maar dat opviel in een zee van presentaties over langdurige COVID omdat ze benadrukte dat langdurige COVID een van de vele postacute infectiesyndromen is. Ze vermeldde zelfs een artikel over postinfectieuze ziekten dat ze schreef met Mady Hornig en een ME/cvs-patiënt.
Ze zei: “We moeten verder denken dan de spike!” en godzijdank daarvoor. Er gaat zoveel aandacht uit naar het spike-eiwit van het coronavirus – het deel van het virus dat uitsteekt en de cel binnendringt. Ja, het spike-eiwit is duidelijk belangrijk, maar Akiko herinnerde iedereen eraan dat er veel andere postinfectieuze ziekten bestaan die niet worden veroorzaakt door het coronavirus – en niet kunnen worden verklaard door de spike.
Health Rising berichtte ongeveer een jaar geleden over haar enorme, 273 pagina’s tellende studie in preprint “Distinguishing features of Long COVID identified through immune profiling” [“Karakteristieke kenmerken van langdurige COVID geïdentificeerd door middel van immuunprofilering”]. Dat artikel, dat een hoge kwaliteitsnorm stelde die sindsdien helaas zelden is gehaald, bereikte het grote publiek. Het werd een paar dagen geleden gepubliceerd in een van de meest gelezen wetenschappelijke tijdschriften ter wereld – Nature.
Lees ook: De sterk voorspellende factor voor langdurige COVID…wordt ook gevonden bij ME/cvs en fibromyalgie: de IACFS/ME-conferentie II [in het Engels]
De studie had bevindingen over een aantal onderwerpen – hoge niveaus van monocyten, dendritische cellen, geactiveerde B-cellen, uitgeputte T-cellen, hoge antilichaamresponsen tegen EBV, en dan was er nog de schok – de belangrijkste kenmerkende factor – lage cortisol. Over hormonen gesproken: het onderzoek vond ook een laag testosterongehalte bij vrouwen en een verlaagd oestradiolgehalte bij mannen. Door de vrij unieke combinatie van immuun- en hormonale factoren kon de studie met een opmerkelijke nauwkeurigheid (96%) onderscheid maken tussen personen met en zonder langdurige COVID.
CNN meldde dat de ontdekking van cortisol “een van de meest opwindende ontdekkingen was voor de onderzoekers omdat het biologisch gezien logisch is”. Akiko Iwasaki zei: “Als je lage cortisolwaarden hebt, krijg je vermoeidheid, misselijkheid, overgeven, gewichtsverlies, zwakte en pijn. Dus lagere cortisolwaarden kunnen bijdragen aan de symptomen.”
Op de conferentie wees Iwasaki met de vinger naar de HPA-as, en naar schildklier- en vrouwelijke hormonen – allemaal zaken die zijn opgedoken bij ME/cvs, maar die, behalve in deze paper, zo goed als genegeerd zijn in de grote haast om het functioneren van het immuunsysteem bij langdurige COVID te evalueren.
De weinige keren dat de HPA-as is onderzocht bij langdurige COVID, zijn er ook problemen aan het licht gekomen. Een Japanse studie vond lagere niveaus van cortisol en vrije thyroxine (FT4). Een andere studie vond bewijs van verminderd functioneren van de hypofyse, maar dat is zo’n beetje alles wat betreft het onderzoek van de werking van de HPA-as bij langdurige COVID. Voor iedereen die het ME/cvs- onderzoek volgt, is de afwezigheid van onderzoek naar de HPA-as en hormonen behoorlijk verbazingwekkend.
Een overzichtspaper, “Protracted stress-induced hypocortisolemia may account for the clinical and immune manifestations of Long COVID” (Langdurige stress-geïnduceerde hypocortisolemie kan de oorzaak zijn van de klinische en immunologische manifestaties van Long COVID), pikte echter de bevindingen van Iwasaki op en bouwde ze verder uit. Het meldde – nogal verbazingwekkend – dat de studie van Iwasaki uitwees dat “de cortisolniveaus in het plasma van patiënten met langdurige COVID bijna de helft waren van de niveaus die werden gevonden in gematchte controles, ongeacht leeftijd, geslacht, het tijdstip van de monsterafname en de bodymassindex”, en ze merkte op dat tools voor machinaal leren aantoonden dat “cortisolniveaus alleen de meest significante voorspeller waren voor de classificatie van langdurige COVID“.
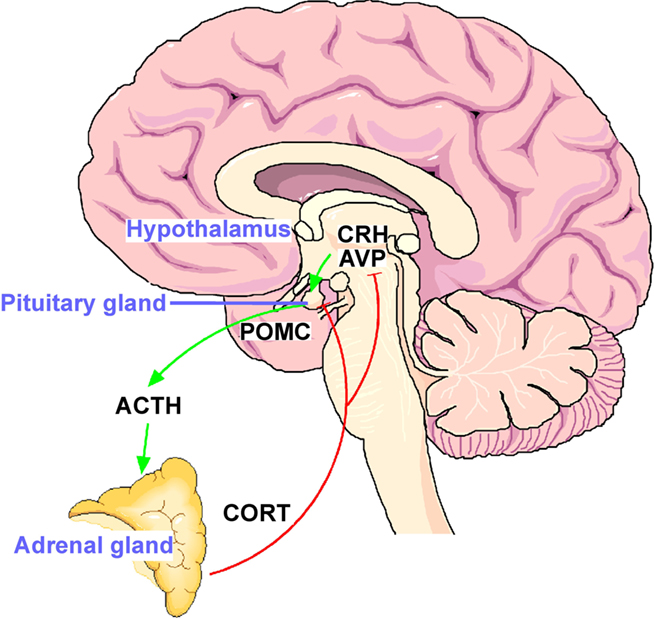
De auteurs geloven dat de HPA-as eerst geactiveerd werd door de infectie, maar vervolgens onderdrukt werd, en dat deze onderdrukking tot gevolg had dat het immuunsysteem ontregeld werd en de “uitingen van het ziektesyndroom” zich manifesteerden; d.w.z. het “ziektegedrag” waar we zoveel over gehoord hebben. Ze stelden dat het feit of iemand een ME/cvs-achtige aandoening krijgt, deels afhangt van hoe sterk hun cortisolrespons is aangetast.
Het overzichtsartikel meldde ook dat de drie belangrijkste bevindingen van “lage cortisolspiegels, T-celuitputting en verhoogde reactie op Epstein-Barrvirus ook zijn waargenomen bij patiënten met myalgische encefalomyelitis/chronischevermoeidheidssyndroom ( ME/cvs)”.
Dat bevestigt gewoon wat patiënten, artsen en onderzoekers in de ME/cvs-wereld heel goed weten – dat dit complexe ziekten zijn die een multisystemische aanpak vereisen. We hebben grote, multidimensionale studies zoals de Yale-studie nodig om uit te pluizen wat er aan de hand is. En daar krijgen we er niet veel van. We hebben ook onderzoekers nodig zoals Akiko Iwasaki die de tijd hebben genomen om ME/cvs-resultaten te bestuderen en toe te passen. Daar lijkt een behoorlijk tekort aan te zijn!
De arts David Putrino, die er middenin zit en deel uitmaakte van de studie, verklaarde: “Er is geen wondermiddel voor de behandeling van langdurige COVID, omdat het een ziekte is die complexe systemen zoals het immuunsysteem en hormonale regulering aantast. Complexe ziekten vereisen complexe behandeloplossingen en we hebben sneller onderzoek nodig om langdurige COVID beter te begrijpen en nieuwe en veelbelovende therapieën te ontdekken.”…Dank je wel!
Julio Silva (Yale): testosteron is een belangrijke onderscheidende factor van geslachtsspecifieke immuunprofielen en symptomatologie bij langdurige COVID
De groep van Iwasaki lijkt op de hormoonresultaten te zijn gesprongen want een andere Yale-onderzoeker is er dieper in gedoken. Silva rapporteerde dat testosteron lager was bij vrouwen en oestradiol lager bij mannen met langdurige COVID. Deze keer was de belangrijkste voorspeller van langdurige Covid een lager testosteron.
Dat is best interessant, aangezien Hilary White al geruime tijd testosteron gebruikt om fibromyalgie bij vrouwen te behandelen, en oestradiol samenhangt met testosteron en een rol speelt bij pijnstilling.
Lees ook: Male Trouble: the Testosterone Connection in Fibromyalgia [in het Engels]
Er werden verschillen in het functioneren van het immuunsysteem gevonden tussen mannen en vrouwen. Bij vrouwen waren de NK-celwaarden significant hoger, ze produceerden meer cytokines en vertoonden een hogere reactie op EBV. Bij mannen waren er meer ontregelde monocyten en dendritische cellen. Bij beiden was de cortisolspiegel laag.
De lezingen over virale persistentie
Virale persistentie – de veronderstelling dat het virus (of waarschijnlijker, stukjes van het virus) in het lichaam achterblijven en een immuunreactie uitlokken – is een rage. Er is nu zeker genoeg bewijs dat stukjes van het coronavirus overleven bij mensen met langdurige COVID. Of ze ook de oorzaak zijn van langdurige COVID, is een andere vraag.
Michael Peluso UCSF

Michael Peluso van UCSF presenteerde de resultaten van een mooie, grote (800 personen) LIINC-studie. Net als bij andere LIINC-studies werden de meeste deelnemers (80%) niet in het ziekenhuis opgenomen. Er werd veel bewijs gevonden van virale persistentie. Niet het virus zelf, maar componenten van het virus – vooral van de spike en het nucleocapside eiwit – blijven tot een jaar na infectie in het bloed aanwezig.
Personen met hogere antigenwaarden, d.w.z. hogere niveaus van virale eiwitten, waren slechter af na verloop van tijd. Er bleek een correlatie te bestaan tussen spike- en nucleocapside-eiwitniveaus en darm- en skeletspierklachten. Ook werd er spike RNA (genetisch materiaal) van het coronavirus gevonden in een darmbiopt tot twee jaar na de infectie. Interessant genoeg, gezien de interesse in bindweefsel bij deze ziekten, werd het spike-eiwit altijd gevonden in de bindweefsellaag, maar nooit in de epitheelweefsels die de darm bekleden.
het bloed te hebben en het was mogelijk dat sommige mensen gewoon opnieuw werden geïnfecteerd.
Zetten ze een ontstekings- of auto-immuunreactie in gang die langdurige COVID veroorzaakt, of blijven ze gewoon een beetje rondhangen? Avindra Nath heeft erop gewezen dat we allemaal virussen in ons lichaam dragen, waarvan de meeste geen kwaad kunnen.
De vraag over virale persistentie beantwoorden is vrij eenvoudig – verwijder het virus en kijk of de symptomen verbeteren. Als de patiënt herstelt, heb je je antwoord en er zijn antivirale studies naar Paxlovid aan de gang. (De tijd zal moeten leren hoe effectief het is om het virus en delen van het virus te verwijderen. Het enige rapport dat ik zag, vond Paxlovid niet effectief bij langdurige COVID, maar er zijn grotere studies gaande).
De 30-koppige Outsmarting Long COVID-studie met monoklonale antilichamen
Er is echter nog een andere manier. In nog een andere studie van Peluso/Deeks/Henrich van de zeer actieve en creatieve UCSF LIINC-groep – de 30 personen tellende Outsmarting Long COVID-studie – wordt gebruik gemaakt van een anti-COVID monoklonaal antilichaam genaamd AER002. In tegenstelling tot antivirale middelen, die proberen te voorkomen dat een virus zich vermeerdert of andere cellen infecteert – maar het virus niet doden – kunnen monoklonale antilichamen geïnfecteerde cellen uit het lichaam verwijderen. Het onderzoek wordt ondersteund door de PolyBio Research Foundation.
Peluso’s groep doet ook darmbiopsies en ze hopen ook cervicale lymfeklieren te onderzoeken. Peluso zei dat een goede biomarker een complete revolutie zou betekenen. Het was een goede biomarker die het HIV-onderzoek op gang bracht en snel tot goede behandelingen leidde. Over biomarkers gesproken…
Ella Warburg (Harvard ) “Het verband blootleggen tussen antigeenpersistentie en postacute sequelae”.
Ella Warburg gebruikte testen met een hoge gevoeligheid voor drie coronavirusantigenen in RECOVER en andere cohorten in een poging een biomarker te vinden. Ze vond inderdaad hoge SARS-CoV-2-antigeenwaarden in de loop van de tijd en was in staat om symptomen te correleren met de aanwezigheid van het antigeen.
De implicaties van de hypothese van virale persistentie voor ME/cvs zijn onduidelijk. Ten eerste zou je de bron van de immuunactivering moeten kunnen achterhalen – iets wat nog niemand heeft kunnen doen. Uiteraard is er het verband met het Epstein-Barrvirus (EBV), maar tot nu toe hebben we geen goede antivirale middelen voor dat virus. Je zou echter hopen dat een positief resultaat met betrekking tot virale persistentie meer belangstelling zou opwekken om betere medicijnen te ontwikkelen.
Choutka – Identificatie van verhoogde en gewijzigde humorale responsen tegen EBV bij langdurige COVID
Mount Sinai Yale MY-LC cohort – opnieuw de Iwasaki-groep… Eén studie stelt de vraag of personen met langdurige COVID blootgesteld zijn geweest – voorafgaand aan langdurige COVID – aan andere ziekteverwekkers dan personen die herstelden van COVID-19. Iets wat “oorspronkelijke antigene zonde” genoemd wordt, kan optreden wanneer ons immuunsysteem zich tegen een nieuwe infectie richt met een oude, niet-effectieve immuunrespons van een eerdere infectie.
Lees ook: Original Sin? Could a Cold Virus Be Causing Long COVID? (or Other Post-Infectious Illnesses? [in het Engels]
Personen met langdurige COVID hadden vergelijkbare blootstellingen aan gangbare ziekteverwekkers, net als de gezonde controles, maar de verhoogde binding van antilichamen tegen EBV en tegen het varicellazostervirus gevonden bij patiënten met langdurige COVID, suggereerde dat hun immuunsysteem sterker reageerde op deze herpesvirussen dan het immuunsysteem van wie herstelde.
Hoewel ze geen bewijs vonden van EBV in het bloed, of reactivering van IgM-antilichamen, ontdekten ze wel dat één verhoogd EBV-antilichaam sterk gecorreleerd was met specifieke geactiveerde T-cellen en verhoogde niveaus van cytokines (IL-4; IL-6 – gp42). Dit leek een mooi pakket van immuunactivering en dat zullen ze zeker verder onderzoeken.
Eindelijk! Het Duitse COVID-19 OMICS-initiatief richt zich op ME/cvs-achtige langdurige COVID
Vervolgens kwam er iets heel anders en heel welgekomen! Hoewel ME/cvs een paar keer genoemd is, heeft niemand echt een ME/cvs-achtige subgroep van langdurige COVID-gevallen geanalyseerd. In plaats daarvan hebben ze gekeken naar algemene langdurige COVID-groepen (meestal niet opgenomen in ziekenhuizen, voor de zekerheid), die al dan niet lijken op ME/cvs. Zelfs als ze op ME/cvs lijken, hebben ze maar mogelijks het volledige plaatje. Deze groep heeft dat wel.
Voor dit onderzoek, dat werd uitgevoerd in samenwerking met de Charité-groep van Carmen Scheibenbogen, moesten de deelnemers voldoen aan de Canadese Consensus Criteria voor ME/cvs.
De bevindingen van de studie met 60 patiënten waren inderdaad interessant. Het aangeboren immuunsysteem sprong eruit – en monocyten! Monocyten zijn plotseling heel interessant geworden zowel bij ME/cvs als bij langdurige COVID. Hoewel er veranderingen werden gevonden in de genexpressie van de belangrijkste immuuncellen, werden de meest “opvallende” veranderingen gevonden bij de monocyten. Geïntrigeerd door die bevinding, doken ze er echt in en splitsten de monocyten op in hun verschillende toestanden en stadia van activering.
Lees ook Weg met de NK-, T- en B-cellen. Zijn monocyten het echte probleem bij ME/cvs?
Vervolgens deden ze hetzelfde met naturalkillercellen (NK), een belangrijk thema in het ME/cvs-onderzoek, en ze vonden bewijs voor verhoogde ontstekingssubtypes (cellulaire toxiciteit/activering).
Ze vonden ook verhoogde niveaus van CD16+ T-cellen, die de endotheelcellen, de bekleding van de bloedvaten, kunnen beschadigen, en ze meldden dat Carmen Scheibenbogen markers van endotheelschade vond zowel bij ME/cvs als bij langdurige COVID.
Alles bij elkaar was het goed om te zien dat er een behoorlijke overlap was tussen ME/cvs en langdurige COVID op het gebied van immuniteit, zodra ze zich concentreerden op de ME/cvs-achtige groep van langdurige COVID.
Diep graven…
Wat daarna kwam, was echter nog interessanter. Hoewel het geen nieuwe ontwikkelingen op het gebied van langdurige COVID of ME/cvs inhoudt, laat de volgende studie van deze groep zien hoe diep een onderzoeksteam kan graven als het over de middelen beschikt.
We zagen dit bij de recente WASF3-studie, waar een NIH-team van een enkele bevinding bij een ME/cvs-patiënt is uitgegaan, het verder heeft onderzocht en een potentieel baanbrekende mitochondriale vondst heeft gedaan waarvoor ze nu al een klinische studie proberen op te zetten. Die studie toont aan dat met voldoende interesse en middelen, dingen heel snel kunnen gaan!
Lees ook: NIH-onderzoekers vinden nieuwe mitochondriale afwijking bij ME/cvs [Link ME-gids]
De vraag was waarom sommige ernstig zieke COVID-19-patiënten baat hadden bij dexamethason – een immuunonderdrukkend middel – en anderen niet. Ze ontdekten dat dexamethason vooral de expressie van monocyten (daar zijn ze weer…) veranderde, evenals die van B-cellen en CD4 T-cellen.
De onderzoekers waren verrast dat alleen een specifieke subgroep van monocyten op dexamethason reageerde. Wanneer ze wel reageerden, reguleerden ze de alarminegenen die alarm slaan in het immuunsysteem, neerwaarts.
Bij de mensen die stierven, slaagde dexamethason er niet in om die specifieke subgroep van monocyten omlaag te reguleren noch om hun alarmines omlaag te reguleren. Een epigenetische analyse kwam tot dezelfde conclusie; hun monocyten bleven in een epigenetische pro-inflammatoire toestand.
Deze studie toont aan dat zelfs een kleine subgroep van een immuunceltype een zeer sterke impact kan hebben. Deze groep is ook aanwezig in 6 grote studies, waarvan sommige zich richten op ME/cvs veroorzaakt door langdurige COVID; één daarvan – een nationale klinische studiegroep onder leiding van Charité – bevat 1000 patiënten… Mooi!
Australisch ADAPT-cohort zoekt naar afweerstoornissen en stelt vast dat ze niet het hele verhaal vertellen
Het Australische ADAPT langdurige COVID-cohort deed uitgebreide immuun-, serologie- en genexpressietests bij 100 meestal niet in het ziekenhuis opgenomen personen op 6 tijdstippen over een periode van twee jaar. Ook hier zien we zeer algemene criteria voor inclusie (meer dan 1 aanhoudend symptoom; kortademigheid, vermoeidheid/malaise, pijn of benauwdheid op de borst gedurende meer dan 90 dagen).
De studie was vooral interessant door wat het niet vond. Hoewel er veranderde niveaus van antilichamen tegen COVID-19, B-celrespons, uitgeputte T-cellen, monocyten en cytokines werden gevonden gedurende de eerste 8 maanden of zo, verdwenen al deze problemen in de loop van twee jaar – maar toch bleef de langdurige COVID bestaan. (Er was nog steeds sprake van enige cytotoxische T-celactivatie).
Een analyse die gebruik maakte van machinaal leren om te voorspellen welke deelnemers na 8 maanden nog steeds langdurige COVID hadden, pikte er een aantal immuunfactoren uit (IFN-B, pentraxin-3, IFN-y, IL-6). Merk echter op dat de beoordeling slechts 80% nauwkeurig was in het identificeren van wie langdurige COVID had. Vergelijk dat met de 96% nauwkeurigheid in de Iwasaki-studie die hormonen toevoegde aan de immuunmix en het lijkt vrij duidelijk dat immuunanalyses op zich waarschijnlijk niet voldoende zijn.
De enige echt interessante bevinding betrof echter wederom monocyten. CD4-langdurige COVID-patiënten.
Om te onthouden
Waar de eerste dag van de Keystone long-COVID conferentie een aantal dingen suggereerde, is het vrij duidelijk dat stukjes van het virus meerdere jaren aanwezig blijven bij langdurige COVID en misschien bij herstelde patiënten. Het is echter niet zeker dat het virus de oorzaak is van langdurige COVID. We zouden daar meer over moeten weten in de niet al te verre toekomst, aangezien er verschillende studies aan de gang zijn die proberen het virus uit te roeien bij langdurige COVID.
Multidimensionele studies die zowel het immuunsysteem als hormonen in beschouwing nemen, lijken meer resultaat op te leveren (en langdurige COVID-onderzoekers kunnen misschien een inhaalslag maken met hun ME/cvs-onderzoek). Monocyten – tot voor kort een vrijwel onontgonnen aandachtsgebied bij ME/cvs – steken steeds meer de kop op. Kleine deeltjes van het immuunsysteem die mogelijk over het hoofd zijn gezien bij ME/cvs of langdurige COVID, zouden grote implicaties kunnen hebben voor deze ziekten.
Vooral vanuit het ME/cvs-perspectief, maar ook vanuit het perspectief van langdurige COVID, is het hard nodig om onderscheid te maken tussen de verschillende soorten langdurige COVID die worden aangetroffen. Het feit dat in de meeste van deze studies waarschijnlijk verschillende soorten langdurige COVID op één hoop worden gegooid, ondermijnt zeker hun effectiviteit. In het begin was een algemene aanpak begrijpelijk, maar drie jaar later zou je hopen dat de studies zich gingen richten op subgroepen. Dit is waar RECOVER – dat meerdere malen werd geprezen op de eerste dag – een groot verschil zou kunnen maken.
Hoofdpunten
🔹 Dag één van de eerste internationale conferentie over langdurige COVID stelde:
🔹 Stukjes van het virus lijken meerdere jaren aanwezig te blijven bij langdurige COVID en misschien bij herstelde patiënten. Het is echter niet duidelijk of zij de oorzaak zijn van langdurige COVID. We zouden daar meer over moeten te weten komen in de niet al te verre toekomst, aangezien er talrijke studies aan de gang zijn die proberen het virus te vernietigen bij langdurige COVID.
🔹 Multidimensionele studies die zowel het immuunsysteem als hormonen betrekken – zijn uiterst zeldzaam bij langdurige COVID – maar lijken effectiever te zijn dan onderzoeken die zich volledig richten op het immuunsysteem. Het vakgebied van langdurige COVID zou een voorbeeld kunnen nemen aan het ME/cvs-vakgebied en meer aandacht besteden aan de HPA-as en cortisol.
🔹 Monocyten – tot voor kort een vrijwel onontgonnen aandachtspunt bij ME/cvs – komen veel voor zowel bij ME/cvs als bij langdurige COVID. De enige studie die langdurige COVID-patiënten onderzocht die voldeden aan de (CCC-)criteria voor ME/cvs, vond “opvallende” veranderingen in monocyten.
🔹 De focus op het spike-eiwit dat cellen infecteert, is begrijpelijk bij langdurige COVID, maar gezien de overeenkomsten tussen langdurige COVID en ME/cvs en andere postinfectieuze ziekten waarbij het coronavirus niet voorkomt, moeten onderzoekers “verder gaan dan de spike” en de diepte in kijken.
🔹 Kleine delen van het immuunsysteem – zoals subgroepen van monocyten – die misschien over het hoofd werden gezien bij ME/cvs of langdurige COVID, zouden belangrijke implicaties kunnen hebben voor de ziekten – en als ze worden gevonden, zou dit het vakgebied snel vooruit kunnen helpen.
🔹 De meeste afweerstoornissen die pakweg 8 maanden later opduiken bij langdurige COVID, verdwenen twee jaar later, zelfs bij mensen bij wie langdurige COVID aanhield.
🔹 In plaats van ze op één hoop te gooien in één studie, moet het veld van langdurige COVID een onderscheid maken tussen de verschillende soorten langdurige COVID die aangetroffen worden. Het RECOVER-initiatief zou hier een grote impact kunnen hebben.
🔹 Ondanks de slechte pers die het NIH RECOVER Initiatief van de NIH over Long COVID heeft ontvangen, kreeg het uitstekende recensies van verschillende presentatoren. Laten we RECOVER nog niet zomaar afschrijven.
© Health Rising, 27 september 2023. Vertaling Els, redactie ME-gids.







