Cort Johnson, Health Rising, 12 december 2018.

Het is altijd moeilijk om een geliefde te verliezen, maar de sterfgevallen bij ME/CVS lijken uitzonderlijk hard. Ze hebben de neiging om behoorlijk schrijnend te zijn, ze vinden vaak plaats middenin een medisch systeem dat geen steun biedt en ze vormen een compleet mysterie. Zonder schijnbare uitweg, is het niet verwonderlijk dat zelfmoord regelmatig voorkomt.
De dood kan echter een ook een opportuniteit bieden, niet voor de persoon die overleed maar voor degenen die hij/zij achterliet – een kans om meer te weten te komen over wat er mis ging met hun dierbare.
Autopsies kunnen daar soms voor zorgen. Autopsies zijn chirurgische ingrepen bedoeld om de doodsoorzaak vast te stellen. De meeste mensen die sterven, krijgen geen autopsie. Ze worden meestal uitgevoerd in gevallen van plotselinge dood of in gevallen waarin de dood eigenaardig was. Ze leveren vaak verrassende diagnoses op die niet werden vermoed op het tijdstip van overlijden.
Hoewel autopsies nuttig zijn, zorgen ze niet altijd voor een bevredigende uitkomst. Men schat dat autopsies slechts een vijfde oppikken van de gemiste diagnoses die een persoon zou kunnen hebben.
Autopsies en ME/CVS
De autopsies die bij ME/CVS worden uitgevoerd, zijn schaars. Een complete medische voorgeschiedenis die erbij hoort is meestal afwezig, althans in het publieke domein.
Omdat autopsies van ME/CVS-patiënten altijd gebeuren bij de zieksten onder ons, vertellen ze misschien niet het verhaal van minder ernstig zieke patiënten. Artsen melden dat de meeste mensen met ME/CVS eerst slechter worden, daarna verbeteren en vervolgens een plateau bereiken. Een aanzienlijk deel van de patiënten gaat echter stelselmatig achteruit.
Om deze groep gaat het hier. Van de ME/CVS-patiënten die hieronder vermeld worden en waarvan de ziekteduur bekend is, had geen enkele veel langer dan 10 jaar ME/CVS.
Een blik op de autopsieverslagen (zoals die beschikbaar zijn) suggereert niet geheel onverwacht dat als mensen met ME/cvs sterven, dit op velerlei manieren gebeurt. Er is echter één thema dat opvalt en dat zou kunnen suggereren waarom sommige ernstig zieke patiënten zo ziek worden, waarom ze op zo’n verschrikkelijk wijze overlijden en waarom zelfmoord helemaal niet ongewoon is.
Een focus op de hersenen en het ruggenmerg
De geschiedenis van gedocumenteerde hersenafwijkingen bij ME/CVS gaat ver terug – minstens drie decennia – tot de meldingen van wittestofafwijkingen verspreid over de hersenen. Omdat de afwijkingen op verschillende plaatsen gevonden werden, afhankelijk van de patiënt, en omdat ze ook soms in gezonde personen voorkwamen, was het onduidelijk wat ze betekenden. Dergelijke afwijkingen kwamen echter vaker voor bij personen met ME/CVS. Er moest iets aan de hand zijn.
Hersenstudies wijzen er sindsdien op dat er heel wat aan de hand is. De studies zijn over het algemeen klein en de bevindingen zijn niet altijd gevalideerd, maar het aantal mogelijke afwijkingen is verrassend groot. Van het verlies van witte/grijze stof tot problemen bij de verbinding tussen hersengebieden, veranderingen in de reactie van de hersenen op stressvolle inspanning en een verminderde activiteit in de basale ganglia – de lijst gaat maar door.
Een van de meest opvallende en direct bevattelijke bevindingen (voor ME/CVS-patiënten) geeft aan dat personen met ME/CVS meer hersenactiviteit gebruiken en meer energie verbruiken dan gezonde personen bij het uitvoeren van cognitief werk. Een andere niet zo verrassende bevinding – tenminste voor mensen met ME/CVS – was dat lichaamsbeweging hun cognitieve vermogen verslechterde en het functioneren van hun hersenen veranderde.
Metabolisch gezien was dat logisch. Metabolische studies presenteren ons een beeld van een te weinig geladen en aerobisch belast brein dat belaagd wordt door vrije radicalen, mogelijk te weinig zuurstof kent op microvasculair niveau. Bevindingen van verminderde activiteit in de basale ganglia en motorische cortex suggereerden dat het signaal voor de spieren om te bewegen misschien niet volledig doorkomt. De Japanse resultaten en de recente bevindingen van Younger over wijdverspreide neuro-inflammatie raken misschien wel aan het kernprobleem bij ME/CVS.
Kortom, er is reden om aan te nemen dat een kijkje nemen in de hersenen van ME/CVS-patiënten na hun dood, iets zal onthullen. Autopsies van de hersenen van ME/CVS-patiënten zijn zeldzaam, maar vorig jaar is er een uitgebreide autopsie gebeurd.
Neurodegeneratie I
Het ging om een voorheen actieve vrouw die reeds in 1974 cognitieve problemen vertoonde en zichzelf begon te herhalen. Na verloop van tijd kreeg ze last van malaise, hoofdpijn, gewrichts- en spierpijn, gezwollen lymfeklieren en hersenmist. Rusten hielp niet en ze bleef maar achteruitgaan tot ze in 1987 in een ziekenhuis werd opgenomen met een huiveringwekkend onnauwkeurige diagnose: een algemene achteruitgang.
Tegen die tijd werd ze gediagnosticeerd met ME/CVS, fibromyalgie, coeliakie en hypothyreoïdie – niets waarvan de artsen dachten dat het kon verklaren waarom ze wegzonk richting de dood. Afgezien van het feit dat ze er schijnbaar door aan sterven was, leek ze een typische ME/CVS-patiënte te zijn.
In haar laatste week kreeg ze waanvoorstellingen, maar in één opzicht was ze angstaanjagend accuraat. Ze vertelde haar familie terwijl ze schemerde tussen bewustzijn en buiten bewustzijn: “Er is iets mis in mijn hersenen. Ik ga dood.”
Na slechts 12 jaar ziek te zijn geweest, overleed ze in 1987 op 74-jarige leeftijd. Destijds had iemand de scherpte van geest om doorsneden van haar brein te bewaren. Dertig jaar later werden haar hersenen, dankzij financiering van de National Chronic Fatigue en Immune Dysfunction Syndrome Foundation, onderzocht door onderzoekers aan de Temple Universitity.
Ze konden niet uitleggen waarom of hoe dit haar overkomen was, maar ze konden wel licht werpen op wat er gebeurd was. En het was geen fraai beeld.
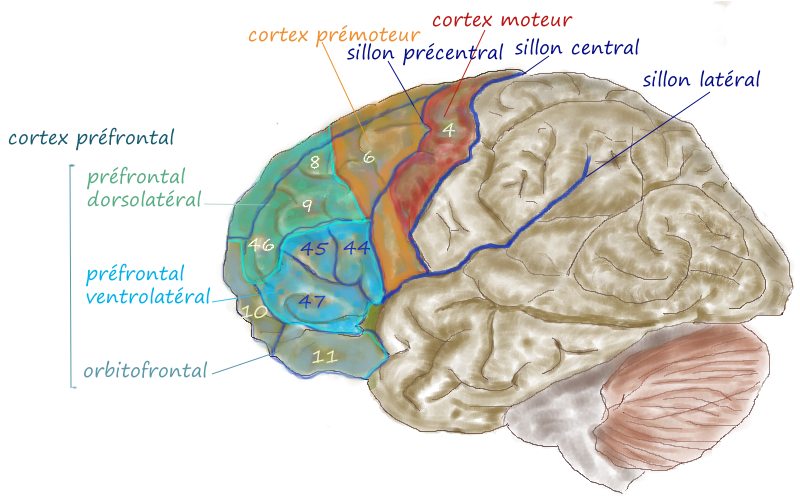
De frontale cortex van deze vrouw was ernstig aangetast. © Pancrat [GFDL of CC BY-SA 3.0], via Wikimedia Commons
Talrijke tekenen gaven aan dat de frontale cortex (uitvoerende controle, organisatie, planning), basale ganglia (beloning, vermoeidheid, beweging) en thalamus (motorische signalen, alertheid, slaap) van deze vrouw gedegenereerd waren. Elk van deze gebieden in de hersenen werden al eerder geassocieerd met ME/CVS en het is opvallend, althans voor mij, dat de gebieden die te maken hebben met motorische activiteit (d.w.z. beweging, alertheid, bewustzijn en slaap) het meest getroffen waren. Neuronale schade was ernstig met een duidelijke toename van astrocyten – een veelvoorkomende bevinding in auto-immuniteit.
De microvasculaire bloedstroom was waarschijnlijk verstoord doordat de wanden van de kleine bloedvaten in haar prefrontale cortex dikker waren geworden en tekenen van atherosclerose vertoonden.
In haar basale ganglia, thalamus en frontale cortex werden vreemde vezelachtige ophopingen gevonden. Rondom haar bloedvaten werden talrijke amyloïde plaques gevonden die lijken op deze die bij de ziekte van Alzheimer gevonden worden.
Een “tauopathie” – een opbouw van tau-eiwitten zoals gevonden wordt in neurodegeneratieve ziekten zoals frontotemporale dementie (FTD), posttraumatische stressstoornissen (PTSS), ‘dementia pugilistica’ of chronische traumatische encefalopathie (CTE), was ook aanwezig.
Neurodegeneratie II
De ME Association vond een “grote overmaat” aan glasachtige cellen, corpora amylacea genaamd, in het ruggenmerg en de hersenen van één persoon. Deze cellen die afgeleid zijn van astrocyten, komen veel voor bij neurodegeneratieve ziekten en worden vaak geassocieerd met veroudering.
Infectie
Alison Hunter
 Alison was 19 toen ze ziek werd. Ze kreeg te maken met ernstige, fluctuerende hoofdpijn, duizeligheid, koorts, keelzweren, spier- en gewrichtspijn, vermoeidheid, insulten, nekstijfheid, fotofobie, buikpijn, misselijkheid, diarree, opgeblazen gevoel en gewichtsverlies. Men had een langzaam herstel na infecties in de kindertijd opgemerkt. Ze stierf in 1996 na tien jaar ziekte.
Alison was 19 toen ze ziek werd. Ze kreeg te maken met ernstige, fluctuerende hoofdpijn, duizeligheid, koorts, keelzweren, spier- en gewrichtspijn, vermoeidheid, insulten, nekstijfheid, fotofobie, buikpijn, misselijkheid, diarree, opgeblazen gevoel en gewichtsverlies. Men had een langzaam herstel na infecties in de kindertijd opgemerkt. Ze stierf in 1996 na tien jaar ziekte.
Alison Huntor lijkt gestorven te zijn aan ernstige Coxiella Burnetti-infectie.
Een autopsie bracht echter weinig aan het licht. In de hoop dat het onderzoek naar ME/CVS vorderde en de toekomst meer zou kunnen onthullen over wat er met hun dochter gebeurde, besloot de familie weefsels van haar hersenen, milt, lever, lymfevaten, hart, longen en andere organen te bewaren. In 2016 werden weefsels uit haar hersenen onderzocht op wijzigingen in astrocyten en microglia. Alisons reizen naar boerderijen in Australië in gedachte, werden testen voor antigenen en DNA van coxiella burnetii – de bacterie die Q-koorts veroorzaakt – gemaakt met haar weefsels.
Er werden antigenen tegen C. burnetii gevonden in haar hersenen, en antigenen en “substantiële” hoeveelheden DNA van C. burnetii werden gevonden in haar hart, longen, milt en lever. De auteurs concludeerden dat de meest waarschijnlijke verklaring voor de achteruitgang van Alison Hunter en haar uiteindelijke dood een ernstige aanval van Q-koorts was die haar organen infecteerde, wat hersen- en hartafwijkingen veroorzaakte; d.w.z. ze had een postinfectieus vermoeidheidssyndroom.
De auteurs merkten op dat het verband tussen Q-koorts en langdurige vermoeidheid tot eind jaren negentig als “psychogeen” werd beschouwd. Studies van de Q Fever Research Group tonen aan dat Q-koorts atypisch kan verlopen zonder tekenen van bacteriëmie, ontsteking, etc. en zonder dat de bacteriën uiteindelijk worden geëlimineerd. Ze merkten op dat het geval van Alison Hunter uitzonderlijk ernstig was.
Ongediagnosticeerde epileptische stoornis
In 2005 schreef Alan Cocchetto, de medisch directeur van het NCF, dat een medisch onderzoeker geconcludeerd had dat een persoon met langdurige ME/CVS en fibromyalgie gestorven was aan een ongediagnosticeerde epileptische aandoening die een val veroorzaakt had. De val bracht schijnbaar rhabdomyolyse [snelle afbraak van dwarsgestreepte spieren n.v.d.r.] teweeg, wat leidde tot orgaanfalen (shock), nierfalen en overlijden.
Een autopsie wees op onvoldoende bloedtoevoer (ischemie) naar de darmen – een aandoening die symptomen als buikpijn, braken en diarree kan veroorzaken – symptomen die bij verschillende ME/CVS-patiënten waarbij een autopsie werd uitgevoerd, gerapporteerd worden. Gedegenereerde astrocyten gaven aan dat niet-specifieke neurodegeneratie had plaatsgevonden. Men vond ook een defect in de rechter occipitale kwab.
Een rode draad? Ontsteking van de spinale ganglia
 Sophia Mirza
Sophia Mirza
Voorheen herstelde Sophia Mirza altijd. Na twee auto-ongelukken, een vermoedelijke meningitis en twee malaria-infecties, herstelde ze. Maar het was een griep op 26-jarige leeftijd die haar te pakken kreeg. Ze werd al snel huisgebonden en vervolgens bedlegerig.
Er werd ontsteking gevonden in de spinale ganglia van Sophia Mirza.
Eerst was er overgevoeligheid voor chemische stoffen, vervolgens overgevoeligheid voor licht, geluid en aanraking. Nadat ze met geweld uit huis werd verwijderd naar een instelling voor geestelijke gezondheidszorg, verslechterden haar symptomen. Bij haar terugkeer naar huis leek ze na vele inspanningen eventjes beter te worden, totdat kleine hoeveelheden voedsel en water pijn begonnen te veroorzaken. Wetende wat haar te wachten stond, weigerde ze terug te keren naar het ziekenhuis en ze stierf in 2005 op 32-jarige leeftijd.
Het onderzoek stelde vast dat ze stierf aan acute nierinsufficiëntie als gevolg van uitdroging. Een later onderzoek van haar ruggenmerg vond “ontegensprekelijke” ontsteking in haar spinale ganglia. De artsen rapporteerden dat:
“De veranderingen van spinale ganglionitis, zichtbaar in 75% van Sophia’s ruggenmerg, waren erg vergelijkbaar met de veranderingen die worden waargenomen tijdens actieve infectie door herpesvirussen (zoals gordelroos).”
Merryn Croft

Ontsteking werd ook gevonden in Merryn Crofts spinale ganglia.
In augustus 2011 kreeg de 15-jarige Merryn netelroos, na een reis naar Mallorca in Spanje. Testen toonden aan dat ze op een gegeven moment klierkoorts (infectieuze mononucleose/Pfeiffer) had opgelopen. Na verloop van tijd ging haar gezondheid achteruit in een herkenbare neerwaartse spiraal: ernstige migraine, maagproblemen, problemen met slikken, haperende spraak, uitputting, en een ondraaglijke overgevoeligheid voor aanraking, licht en geluid.
Omdat ze niet kon eten zonder ernstige pijn en overgeven, kreeg ze een intraveneuze voedingslijn, maar ze leed aan orgaanfalen en kreeg uiteindelijk een terminale diagnose. Nadat ondersteunende voeding niet meer mogelijk was, stierf ze in het jaar daarop in 2017, op 21-jarige leeftijd. Ze was slechts zes jaar ziek geweest. Er werden nooit een verklaring gevonden voor haar orgaanfalen.
Een onderzoek post mortem vond laaggradige ontsteking van zenuwwortels en ontsteking van de spinale ganglia.
Drie autopsiegevallen:
De ME Association rapporteerde over een pilootstudie van vier autopsiegevallen, waarvan er twee overleden door zelfmoord en één overleed aan vergiftiging. De vierde stierf aan nierfalen veroorzaakt door een gebrek aan voedsel en water. Net als Sophia, Merryn en Alison waren ze allemaal relatief jong (32, 43, 31) op het tijdstip van hun overlijden.
Bij één persoon werd een “aanzienlijke” ontsteking in de spinale ganglia gevonden en twee anderen vertoonden tekenen van degeneratie van de spinale ganglia (knopjes van Nageotte).
Spinale ganglionitis
Spinale ganglionitis (DRG – Dorsal Root Ganglionitis) verwijst naar een ziekte van ruggemergzenuwknoopjes – de zenuwknoopjes die zich net buiten het ruggenmerg bevinden en die de cellichamen van sensorische neuronen bevatten. Omdat ze afhankelijk zijn van zintuiglijke signalen naar de hersenen en een belangrijke rol spelen in de pijnperceptie, kunnen problemen met DRG mogelijk veel van de zintuiglijke en pijnproblemen bij ME/CVS en fibromyalgie veroorzaken. Je kan je afvragen of Anne Ortegrens problemen met aanraking van kleren op haar huid het gevolg waren van ontstekingen in haar spinale ganglia?
Anne deel 1
Zondag 7 januari j.l. bereikte ons het testament van de Zweedse ernstig zieke ME-patiënte Anne Örtegren die inmiddels niet meer onder ons is. Anne was naast patiënte een zeer gedreven, intelligente, altijd vriendelijke en nooit klagende uitzonderlijk kostbare ME-activiste, die een eigen (Zweeds) nieuwsbulletin verspreidde en onder andere vele waardevolle artikelen bijdroeg aan de ME…
De rol van de ruggemergzenuwknoopjes in het functioneren van het autonome zenuwstelsel suggereert dat ze kunnen bijdragen aan de dysautonomie die vaak voorkomt in ME/CVS en FM.
Spinale ganglionitis of sensorische ganglionitis is betrokken bij de sensorische en perifere neuropathieën die worden aangetroffen bij HIV/aids, kankerpijn, diabetes en intrigerend genoeg: het syndroom van Sjögren – een ziekte die in toenemende mate wordt geassocieerd met POTS, dysautonomie en waarschijnlijk ook ME/CVS. Sensorische ganglionitis kan ook geassocieerd zijn met dunnevezelneuropathie – een aandoening die ook voorkomt bij fibromyalgie, POTS en ME/CVS.
Volgens MedLink kan sensorische ganglionitis veroorzaakt worden door een virale of bacteriële infectie zoals herpes zoster (Gilden et al., 2003), HIV en Borrelia burgdorferi (ziekte van Lyme). Sensorische problemen ontstaan door ontsteking van de ganglia. Interessant is dat een abnormale bloedtoevoer via de haarvaten, wat ertoe leidt dat ontstekingscellen, eiwitten en andere giftige stoffen de neuronen binnendringen, hierbij een rol speelt. Dit komt omdat de haarvaten die bloed leveren aan de spinale ganglia, de neiging hebben om “lek” te worden, waardoor ontstekingscellen, eiwitten en giftige stoffen in de spinale ganglia kunnen binnendringen.
Diagnose
De diagnose is niet eenvoudig. Typische symptomen van spinale ganglionitis omvatten niet vermoeidheid, maar wel enkele symptomen die geassocieerd worden met ME/CVS of FM waaronder allodynie, orthostatische intolerantie (hypotensie), darmklachten, erectiestoornissen, paresthesie (gebieden met gevoelloosheid of tintelingen), geheugen- en gangproblemen. Gewaarwording van temperatuur, trilling en aanraking kan ook aangetast zijn.
Onderzoek naar zenuwgeleiding, neurobeeldvorming en pathologische analyses kunnen helpen bij het stellen van een diagnose. MRI’s kunnen schade aan de zenuwvezels aan het licht brengen. Biopsieën worden zelden uitgevoerd, maar tonen knoopjes van Nageotte, schade aan zenuwcellen en immuuncelinfiltratie.
Connectie met syndroom van Sjögren
Het syndroom van Sjögren is interessant vanwege de groeiende associatie met POTS in het bijzonder. Een reeks casestudies aan de Johns Hopkins-universiteit uit 2014 gebruikte MRI-scans van de zenuwen met hoge resolutie om abnormale spinale ganglia te diagnosticeren bij tien patiënten met het Syndroom van Sjögren (SS).
De auteurs wezen erop dat de branderige sensaties in SS vaak niet het typische “kousen- en handschoenen”-patroon (aan handen en voeten) volgen dat bij de meeste mensen met dunnevezelneuropathie (DVN) voorkomt. Ze noemden dunnevezelneuropathie “een surrogaatmarker van neuronenverlies van spinale ganglia”, maar merkten op dat de ongewone verdeling van DVN bij SS het stellen van een DVN-diagnose kan bemoeilijken. Bovendien kunnen sommige SS-patiënten met brandende pijnproblemen hebben met spinale ganglia zonder dunnevezelneuropathie.
Vijf van de tien SS-patiënten in het onderzoek hadden abnormale spinale ganglia. Het feit dat geen van de patiënten bewijs vertoonden van dunnevezelneuropathie, en dat twee van de patiënten sterk verbeterden na IVIG-therapie [intraveneuze immunoglobines n.v.d.r.], suggereerde dat spinale ganglionitis op zichzelf deze branderige, pijnlijke sensaties kan veroorzaken. Het suggereerde ook een nieuwe manier om sensorische ganglionitis op te sporen.
In ieder geval suggereert de bevinding van sensorische ganglionitis bij het syndroom van Sjögren dat het mogelijk niet lang meer zal duren – als men de juiste studies doet – voordat het ook gevonden wordt bij POTS, FM en ME/CVS.
Behandeling
Behandelingen voor spinale ganglionitis (DRG) omvatten geneesmiddelen die gericht zijn op calcium en TRP-kanalen en glutamaatreceptoren. Interessant is dat Ivabradine, dat zeer effectief kan zijn in POTS, gebruikt wordt als een DRG-remmer.
Soms worden de beschadigde knobbeltjes geablateerd of verwijderd. Neurostimulatoren worden ook gebruikt om ze te reguleren. Eén rapport over een behandelingsresistente migrainepatiënt vond dat een met radiofrequenties gepulseerde stimulatie van haar spinale ganglia van C2, de migraine volledig deed verdwijnen.
Er wordt veel onderzoek gedaan naar manieren om de spinale ganglia te beïnvloeden. Verschillende geneesmiddelen worden getest, meestal in muismodellen. (Quercetine was in staat om de activiteit van gliacellen in de spinale ganglia te verminderen in een muismodel.)
Herstel van fibromyalgie
In 2015, nadat een 34-jarige met een voorgeschiedenis van fibromyalgie, posttraumatische stressstoornis en occipitale neuralgie (chronische pijn in de onderhals, achterhoofd en achter de ogen) zonder succes een ratiofrequente ablatie van de occipitale zenuwen onderging, werden twee van zijn spinale ganglia verwijderd. Zijn pijn verdween volledig en hij kon terug normaal functioneren.
Een onderzoek van de verwijderde ganglia onthulde chronische ontsteking en bewijs van een actieve, productieve, herpes simplex-1-(HSV-1) infectie.
Conclusies
Het is geen verrassing dat de dood als gevolg van ME/CVS op verschillende manieren komt – onverklaarde neurodegeneratie, ongediagnosticeerde epileptische aanvallen, een zeer ernstige infectie met coxiella burnetii, en voor velen, spinale ganglionitis .
De bevindingen van spinale ganglionitis bij vijf van de negen ME/CVS-patiënten die een autopsie ondergingen, is opvallend. Gezien vier van hen ervoor kozen om geen medische behandeling meer te krijgen of hun leven te beëindigen, lijkt deze groep – als het een afzonderlijke groep is – een hoog risico te lopen. Overgevoeligheid voor prikkels en eetproblemen lijken bijzonder moeilijke symptomen te zijn. Ze worden meestal niet gevonden in sensorische ganglionitis, maar als sensorische ganglionitis allodynie kan veroorzaken, zou men denken dat het ook darmproblemen kan veroorzaken.
Overgevoeligheid voor licht, geluiden en geuren kan een ander probleem zijn, omdat de sensorische signalen mogelijk niet door de spinale ganglia gaan.
Problemen met de spinale ganglia zouden kunnen bijdragen aan of aanleiding geven tot wat men een verschrikkelijk geval van hypergevoeligheid kan noemen bij veel van de ernstig zieken.
(Alison Hunter had ook ernstige darmproblemen en overgevoeligheid voor licht. Er werd geen melding gemaakt van spinale ganglionitis , maar het was onduidelijk of er naar was gezocht.)
Men kan zich afvragen af of meer mensen met ME/CVS moeten worden onderzocht spinale ganglionitis, en als het aanwezig is, dat er pogingen moeten gebeuren om het te behandelen. IVIG is alvast een optie.
Het is duidelijk dat we veel meer gegevens nodig hebben. Er is behoefte aan een volledige medische geschiedenis en uitgebreide autopsies, met name van de hersenen en het ruggenmerg. Dr. Montoya accepteert nu hersen- en weefselmonsters en er is een hersen- en bloedbank in het Verenigd Koninkrijk voorgesteld. Ik ben niet op de hoogte of het al operationeel is.
- Voor de Montoya Bloed- en Hersenbank aan de Stanford-universiteit: neem contact op met Zoe Kim Kenealy (kenealyz@stanford.edu) of Tullia C. Lieb (tlieb@stanford.edu (650) 725-4992).
- De ME Association Post-Mortem Tissue Bank [Weefselbank Post Mortem van ME Association, n.v.d.r.]- is blijkbaar nog niet operationeel, maar de vereniging werkt samen met een neuropatholoog om weefsels op individuele basis te beoordelen. Zij verstrekken een intentieverklaring die ingevuld kan worden, waardoor de procedure uitgevoerd kan worden.
We hebben ook meer informatie nodig over degenen die het meeste risico lopen. Het lijkt erop dat overgevoeligheid voor prikkels en eetproblemen vaak voorkomt bij ernstig zieken, maar er zijn studies nodig om deze groep volledig te karakteriseren. Het door de Open Medicine Foundation gesponsord onderzoek naar ernstige ME/CVS onder leiding van Ron Davis en de laatste fase van de multicentrische studie van de CDC zouden ons een veel beter beeld moeten geven van deze vreselijk getroffen groep.
© Health Rising. Vertaling MT, redactie Zuiderzon en Abby, ME-gids.





