Dit alles kwam tot stand nadat zij, wat Kell levendig noemde, “verschrikkelijke, stoffige, donkere” fibrine microklonters vond op de bodem van haar proteomische monsters en besloot deze te onderzoeken. (Proteomische studies worden regelmatig gedaan. Heeft niemand anders deze opgemerkt?) Pretorius gelooft dat de vreemde vormen van deze microklonters hun afbraak belemmeren. Sommige, zo meldt zij, zijn groot genoeg om de kleine haarvaten die onze weefsels voeden, te blokkeren en resulteren in een “defect in de zuurstofoverdracht op capillair niveau”.
Kell heeft op de ME-Conferentie te Oxford voorgesteld dat microklonters ischemische (zuurstofarme of hypoxische) gebeurtenissen veroorzaken, die echt vervelend worden wanneer de bloedstroom terugkeert. De plotselinge combinatie van zuurstofrijk bloed dat in een hypoxische omgeving stroomt, veroorzaakt enorme hoeveelheden vrije radicalen en veel plaatselijke schade (“reperfusieschade”). De antilichamen die zij in de microklonters hebben gevonden, kunnen erop wijzen dat een auto-immuunreactie op de vreemd gevormde “fibrinaloïden” heeft plaatsgevonden.
Waarom deze microklonters zich vormen is niet duidelijk, maar het mogelijk goede nieuws is dat, omdat het lichaam de microklonters langzaam zal verwijderen, als het de vorming ervan in de eerste plaats kan voorkomen, de normale bloedstroom uiteindelijk weer op gang komt en genezing plaatsvindt.
Lees ook
Het stollingsprobleem bij COVID-19 is echter een raadsel. Aangezien het spike-eiwit van het coronavirus tot stolling leidt, leek het vanzelfsprekend dat anticoagulantia zouden helpen, maar uit grootschalige studies bleek dat ze meestal een flop waren. Kell en Pretorius geloven echter dat de behandelingen niet ver genoeg gingen. Aangezien er meerdere problemen bestaan (microklonters, activering van bloedplaatjes, ontsteking), geloven zij dat een meervoudige behandeling nodig is om een verschil te maken, en dat is wat zij doen bij long COVID.
Zij zijn niet de enigen die stellen dat bloedvatproblemen aan de basis liggen van COVID-19 en/of lange COVID. Een recente review, “Endothelial dysfunction in COVID-19: an overview of the evidence, biomarkers, mechanisms, and potential therapies“ (“Endotheeldisfunctie in COVID-19: een overzicht van het bewijsmateriaal, biomarkers, mechanismen en mogelijke therapieën”), noemde de bloedvaten, of het endotheel, “de achilleshiel” voor COVID-19-patiënten. COVID-19, zo beweerden de auteurs, was een “microvasculaire en endotheliale ziekte”, en zij namen mitochondriale disfunctie op in de lange lijst van pathologieën die volgens hen de problemen met de bloedvaten veroorzaakten.
Bruce Patterson stelt in zijn hypothese de schade aan de bloedvaten voorop, en zijn protocol is erop gericht deze te beschermen. Bloedvatproblemen staan ook centraal in de ME/cvs-hypothese van Wirth en Scheibenbogen. Zij zijn tot nu toe de enigen die de vreemde (en vreemd genegeerde) bevindingen m.b.t. ACE2 en angiotensine bij ME/cvs en POTS in verband hebben gebracht met bloedvatproblemen. Aangezien het coronavirus via de ACE2-receptor de cellen binnendringt, vraagt men zich af of schade aan de ACE2-receptor een potentieel belangrijk verband zou kunnen vormen tussen COVID-19, langdurige COVID, ME/cvs en POTS.
Twee behandelingsstudies
In een eerdere paper (een preprint in dec. 2021, volledige paper aug. 2022) beschreven Pretorius en Kell de resultaten van hun meervoudige aanval op de stollings- en bloedvatproblemen bij langdurige COVID. De auteurs waarschuwden dat deze aanpak “alleen moet worden gevolgd onder strikte en gekwalificeerde medische begeleiding om eventuele gevaren, met name bloedingen, en van de therapie als geheel te voorkomen.”
Zij meldden echter dat de 24 deelnemers aan de proef hun kortademigheid, hersenmist, concentratie en vergeetachtigheid oplosten, en dat hun vermoeidheid tijdens de proef van 3-4 weken werd verlicht. Ze verlaagden ook hun microklotenterscore met bijna twee volle eenheden (7,1 → 5,2) waardoor ze op een bijna normaal niveau kwamen.
Zeven maanden later zijn ze terug met een nieuwe preprint en een grotere studie, “Treatment of Long COVID symptoms with triple anticoagulant therapy” (Behandeling van symptomen van long COVID met drievoudige anticoagulatietherapie), waarin 91 long-COVID-patiënten waren opgenomen.
Zoals voorheen omvatte hun drievoudige therapie duale antiplaatjestherapie (DAPT) (Clopidogrel 75 mg/aspirine 75 mg) eenmaal per dag, plus een direct oraal anticoagulans (DOAC) (Apixiban) 5 mg tweemaal per dag, en een protonpompremmer (PPI) (bv. pantoprazole 40 mg/dag voor maagbescherming) werd gebruikt gedurende 3-4 weken.
- Apixiban vermindert de stolling.
- Clopidogrel en aspirine voorkomen de activering van bloedplaatjes (aspirine richt zich op de COX-1-receptor en clopidogrel op de P2Y-receptor op bloedplaatjes).
Ze verdeelden de patiënten in ‘korte’ langdurige COVID (<6 maanden aanhoudende symptomen) en ‘lange’ langdurige COVID (>6 maanden aanhoudende symptomen). Ze lieten de patiënten een “Patient Global Impression of Change” (PGIC)-schaal (schaal met de globale indruk van verandering door de patiënt, red.) invullen na de behandeling en een checklist van symptomen voor en na de behandeling.
Patiënten met ‘korte’ langdurige COVID (symptomen minder dan 6 maanden) hadden meestal een behandeling van 2-4 maanden nodig, terwijl degenen met ‘lange’ langdurige COVID (symptomen meer dan 6 maanden) 4-6 maanden (of langer) behandeling nodig hadden.
Behandelingsrespons
Als het ultieme bewijs van een hypothese een succesvolle behandeling is, dan ziet hun hypothese er goed uit. We moeten echter opmerken dat deze klinische proef met 91 patiënten niet placebogecontroleerd of gerandomiseerd was – twee cruciale factoren die in toekomstige proeven moeten worden opgenomen – en dat er nogal rudimentaire scores voor symptoombeoordeling werden gebruikt.
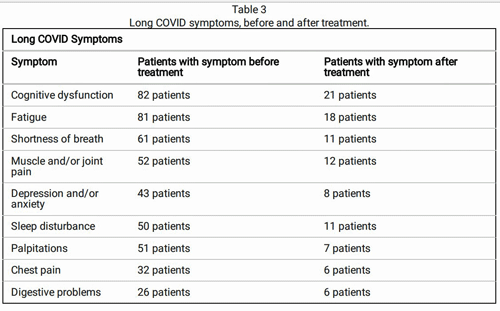
Toch waren sommige resultaten opvallend, waarbij de auteurs meldden dat kernsymptomen als vermoeidheid, cognitieve stoornissen, spier- en gewrichtspijn, kortademigheid, slaapproblemen, enz. bij veel patiënten verdwenen.
Wat de algemene doeltreffendheid betreft, bleven de resultaten positief. Toen de patiënten werd gevraagd: “Hoe zou u de verandering (indien die er is) omschrijven op het gebied van activiteitsbeperkingen, symptomen, emoties en algemene levenskwaliteit sinds het begin van de behandeling in de kliniek?”, was de mediane score 6: “Beter, en een duidelijke verbetering die een echt en waardevol verschil heeft gemaakt”.
Als je alle verschillende antwoorden neemt en kijkt naar het antwoord in het midden van de hoop, dat is de mediaan. Dit resultaat betekent dat evenveel mensen meldden dat ze ofwel:
- “beter” waren en “een duidelijke verbetering kregen die een echt en waardevol verschil heeft gemaakt”; of
- “veel beter” waren en “een aanzienlijke verbetering kregen die een groot verschil heeft gemaakt”
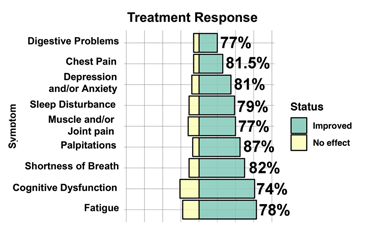
als het aantal mensen die meldden dat ze minder verbeteringen hadden (matig beter, enigszins beter, enz.).
Dit is echter moeilijk te interpreteren, omdat we niet weten hoeveel mensen 6 kozen. Als het meest voorkomende antwoord 6 was – en de meeste mensen waren van 5-7, zouden deze resultaten inderdaad indrukwekkend zijn. Het feit dat de mediane score de op één na hoogste was, suggereert dat de antwoorden rond de bovenste grens van de schaal van voordelen waren gegroepeerd.
Wat de bijwerkingen betreft, meldden 75 van de 91 deelnemers blauwe plekken, 5 kleine bloedneuzen, 2 verhoogde menstruatiebloedingen, en één persoon had een gastro-intestinale bloeding waarvoor ziekenhuisopname en een bloedtransfusie van 2 eenheden nodig waren. De auteurs verklaarden dat ze meenden dat het “relatief lage bloedingsrisico” te wijten was aan het feit dat er een hypercoaguleerbare toestand (bloed dikker en plakkeriger, n.v.d.r.) aanwezig was die moest worden aangepakt.
Omdat het blijkbaar langer duurde om de patiënten die langer ziek waren te behandelen, waarschuwden de auteurs ook dat het uitstellen van deze behandelingen “de duur van de farmacotherapie zou kunnen verlengen en ook de kans op permanente hypoxische weefselschade zou kunnen vergroten”. (Oei!).
Ze drongen erop aan dat grote, gerandomiseerde, dubbelblinde, placebogecontroleerde studies met objectieve eindpunten zo snel mogelijk worden uitgevoerd.
Nieuwe ideeën
Ze stelden ook voor dat wanneer long COVID- of ME/cvs-patiënten rusten, zij “een cellulair ‘reservoir'” opbouwen dat hen helpt zich beter te voelen. Als ze zich inspannen, raakt dat zuurstofreservoir uitgeput – wat leidt tot een “crash”.
Ze stelden ook voor dat problemen met het autonoom zenuwstelsel (AZS) het gevolg zijn – niet van een disfunctioneel AZS-systeem (althans in eerste instantie) – maar van schade aan de bloedvaten. Ze geloven dat schade aan de bloedvaten voorkomt dat deze (of liever gezegd de gladde spieren die ze bekleden) het signaal krijgen om ze te vernauwen en meer bloed naar de spieren te sturen tijdens inspanning, of naar de hersenen tijdens mentale inspanning. Omdat het lichaam de bloedvaten niet voldoende kan vernauwen, grijpt het naar zijn volgende beste optie – de hartslag verhogen om het bloed meer te laten stromen.
Verder?
Pretorius en Kell hebben er alles aan gedaan om de deur te openen. De vraag is nu of anderen erdoorheen zullen stappen en deze studies gedaan zullen krijgen. De olifant in de kamer is natuurlijk het RECOVER-Initiatief, dat naar verluidt 172 miljoen dollar heeft uitgetrokken voor klinische proeven (!?). Tot nu toe heeft het slechts één studie aangekondigd (Paxlovid) en werkt het blijkbaar aan een oefenproef met hoge intensiteit.
Alleen al de omvang van de fase III-studie met Paxlovid (1.700 mensen) toont aan in wat voor andere wereld we ons bevinden met het RECOVER-Initiatief. Dit soort studies zou ons definitieve resultaten moeten geven – iets wat we bij ME/cvs nooit hebben gekregen. (Veruit het grootste klinische onderzoek naar ME/cvs – de rampzalige PACE-trial – omvatte 641 patiënten en was bezaaid met methodologische problemen).
Er hangt echter een prijskaartje aan. Met de mediane kosten van een fase III- studie van $ 19 miljoen (17 miljoen euro), kan RECOVER ongeveer 10% van haar hele budget voor klinische studies besteden aan deze ene grote studie.
De Paxlovid-studie werd eind oktober vorig jaar aangekondigd en zou eind januari van start gaan met de werving van deelnemers, maar volgens clinicaltrials.gov is dat nog steeds niet het geval. Blijkbaar heeft RECOVER nog niet besloten welke andere studies het zal financieren.
Opbouw van bewijs voor stolling en activering van bloedplaatjes bij ME/cvs, FM en dysautonomie
Deze aanpak moet nog worden getest bij ME/cvs of fibromyalgie. Vroege studies suggereerden wel dat hypercoagulatie aanwezig was bij ME/cvs, maar die inspanning is vervaagd. Eén studie suggereerde dat stollingsproblemen aanwezig zijn bij fibromyalgie. Andere studies geven aan dat staan hypercoagulatie kan veroorzaken bij mensen met orthostatische intolerantie, maar niet bij gezonde controles. Eén review concludeerde zelfs dat “abnormale stolling een belangrijke component is van orthostatische intolerantie”. Vorig jaar nog richtte een “onbevooroordeelde” proteomische studie zich op eiwitten die betrokken zijn bij de stolling en de activering van bloedplaatjes bij het posturaal orthostatisch tachycardiesyndroom (POTS).
In hun grote overzicht, “The potential role of ischaemia-reperfusion injury in chronic, relapsing diseases such as rheumatoid arthritis, Long COVID, and ME/CFS: evidence, mechanisms, and therapeutic implications” (De potentiële rol van ischemie-reperfusieschade bij chronische, recidiverende ziekten zoals reumatoïde artritis, long COVID en ME/cvs: bewijs, mechanismen en therapeutische implicaties.), merkten Pretorius en Kell op dat er vele behandelingsmogelijkheden bestaan – waarvan de meeste bij deze ziekten zijn uitgeprobeerd.
Lees ook
Niets van de uitgebreide protocollen die Pretorius gebruikt, is uitgeprobeerd bij ME/cvs, FM of POTS. Tot dusver suggereren twee studies van Pretorius’ groep dat microklonters in lagere concentraties aanwezig zijn dan bij langdurige COVID, maar nog steeds behoorlijk aanwezig zijn. Eén studie rapporteerde:
“Monsters van ME/cvs-patiënten vertoonden significante hypercoagulabiliteit zoals beoordeeld door trombo-elastografie van zowel volbloed als bloedplaatjesarm plasma (PPP). De oppervlakte van plasmabeelden met fibrinaloïde microklonters was gewoonlijk meer dan 10 keer zo groot in onbehandelde PPP van personen met ME/cvs dan in die van gezonde controles.”
En
“We concluderen dat ME/cvs gepaard gaat met substantiële en meetbare veranderingen in stolling, hyperactivatie van bloedplaatjes en fibrinaloïde microklontervorming. De ontdekking van deze biomarkers vertegenwoordigt een belangrijke ontwikkeling in het ME/cvs-onderzoek. Het wijst ook op mogelijke toepassingen voor behandelingsstrategieën met bekende geneesmiddelen en/of nutraceuticals die gericht zijn op systemische vasculaire pathologie en endotheelontsteking.”
De Pretorius-saga gaat door. Pretorius, Kell, en Nunes hebben net een paper gepubliceerd over stolling en cardiovasculaire problemen bij ME/cvs. Een blog daarover komt eraan.
De kernpunten
- Resia Pretorius Ph.d. vraagt al jaren aandacht voor de donkere, misvormde, vieze microklonters en daarmee samenhangende problemen (beschadigde bloedplaatjes, problemen met bloedvaten en ontregeling van ijzer) die ze aantreft bij chronische ziekten. Deze stolsels zijn blijkbaar moeilijk door het lichaam af te breken en kunnen de bloedstroom naar de problemen belemmeren.
- De afgelopen jaren hebben zij en Douglas Kell echter, met ten minste zes papers op zak, verwoed gepubliceerd over hun bevindingen m.b.t. long COVID. Vorig jaar publiceerden ze de resultaten van een kleine klinische studie met hun veelzijdige aanpak. Een maand of acht later zijn ze terug met meer resultaten van meer patiënten (91).
- Zoals voorheen bestond hun drievoudige therapie uit duale antiplaatjestherapie (DAPT) (Clopidogrel 75 mg/aspirine 75 mg) eenmaal per dag, plus een direct oraal anticoagulans (DOAC) (Apixiban) 5 mg tweemaal per dag, en een protonpompremmer (PPI) (bv. pantoprazole 40 mg/dag voor maagbescherming) werd gedurende 3-4 weken gebruikt.
- De beoordeling van de symptomen leek nogal rudimentair, maar de resultaten waren goed. Symptomen zoals vermoeidheid, slaap en cognitieve problemen verdwenen bij veel patiënten en toen hen werd gevraagd naar hun “globale gezondheid”, verklaarde ongeveer 50% van de deelnemers dat zij op zijn minst “beter” waren en “een duidelijke verbetering hadden gekregen die een echt en waardevol verschil heeft gemaakt”;
- De auteurs waarschuwden dat dit protocol alleen onder begeleiding van een arts mag worden gebruikt. De bijwerkingen waren echter meestal minimaal. Van de 91 deelnemers meldden er 75 blauwe plekken, 5 kleine bloedneuzen, 2 verhoogde menstruatiebloedingen, en één persoon had een gastro-intestinale bloeding waarvoor ziekenhuisopname en een bloedtransfusie van 2 eenheden nodig waren. De auteurs geloofden dat het “relatief lage bloedingsrisico” te wijten was aan het feit dat er een hypercoaguleerbare toestand aanwezig was die moest worden aangepakt.
- Omdat het blijkbaar langer duurde om de patiënten met een langere ziekteduur te behandelen, waarschuwden de auteurs ook dat het uitstellen van deze behandelingen “de duur van de farmacotherapie zou kunnen verlengen en ook de kans op permanente hypoxische weefselschade zou kunnen vergroten”. (Oei!).
- Ze drongen er sterk op aan dat er zo snel mogelijk grote, gerandomiseerde, dubbelblinde, placebogecontroleerde studies met objectieve eindpunten worden gedaan.
- Het mogelijk goede nieuws is dat het lichaam de microklonters langzaam verwijdert. Dat betekent dat als ze kunnen voorkomen dat ze zich vormen, de normale bloedstroom uiteindelijk weer op gang komt en de genezing plaatsvindt.
- Ze stelden ook voor dat wanneer long COVID- of ME/cvs-patiënten rusten, zij “een cellulair ‘reservoir'” opbouwen dat hen helpt zich beter te voelen. Als ze zich inspannen, raakt dat zuurstofreservoir uitgeput – wat leidt tot een “crash”.
- Ze stelden ook voor dat de problemen van het autonome zenuwstelsel bij deze ziekten worden veroorzaakt door schade aan de bloedvaten.
- Hun behandelingsaanpak moet nog worden getest bij ME/cvs, fibromyalgie of het posturaal orthostatisch intolerantiesyndroom (POTS). Alle drie de ziekten vertonen echter aanwijzingen voor stolling, activering van bloedplaatjes en/of problemen met de bloedvaten.
- Een groot placebogecontroleerd, gerandomiseerd onderzoek is duidelijk de volgende stap…
© Health Rising, 4 april 2023. Vertaling admin, redactie NAHdine, ME-gids.





