
We gaan verder met de diepe duik in de “Long COVID and Post Acute Sequalae of SARS CoV 2 (PASC): Pathogenesis and Treatment” [Langdurige COVID en postacute sequelae van SARS-CoV-2 (PASC): pathogenese en behandeling], de allereerste internationale conferentie over langdurige COVID. Onderzoek naar langdurige COVID was altijd al een beetje rommelig. Kijk eens naar de naam van de conferentie – “Long COVID and Post-Acute Sequealae”… Zijn langdurige COVID en postacute sequelae niet synoniem aan elkaar? Misschien wilden de organisatoren gewoon zeker weten dat iedereen begreep waar de conferentie over ging. Misschien klonk postacute sequelae wel wetenschappelijker. Wie zal het zeggen?
Hoe je dingen definieert – en de naam die je eraan geeft – is een van de eerste kwesties die je moet aanpakken als je eigenlijk uit het niets een nieuw vakgebied – onderzoek naar postinfectieziekten – creëert.
Door voor het eerst in de medische wereld serieus werk te maken van postinfectieuze ziekten, legt langdurige COVID de beperkingen van het medische onderzoeksveld voor iedereen zichtbaar bloot. Onderzoekers die nooit hebben samengewerkt, worden gedwongen om samen te werken. Personen die experts zijn op andere gebieden, leiden grote onderzoeksinspanningen (het RECOVER-Initiatief) op een gebied waar ze weinig vanaf weten, met voorspelbare resultaten. Sommige groepen zoals de UCSF LIINC en de inspanningen van Yale treden op de voorgrond.
Een van de grote vragen waar het vakgebied van langdurige COVID mee te maken heeft, en patiënten met ziekten zoals ME/cvs, dysautonomie en chronische Lyme (PTLDS) bidden dat het langdurige COVID-onderzoek voor hen antwoorden zal opleveren, is hoe robuust het vakgebied is. Gaan onderzoekers er echt mee aan de slag? Is de toestroom van Long COVID-onderzoek die we verwachtten, al op gang gekomen? Dat zijn onderwerpen voor een andere blog, maar de eerste internationale conferentie over langdurige COVID geeft ons een eerste aanzet tot deze vragen.
Terwijl dag 2 van de Keystone Conferentie zich vooral richtte op een aantal inmiddels bekende thema’s (microstolsels, de bloedvaten, de hersenen, dysautonomie en lichamelijke inspanning), doken er ook verrassende bevindingen op: een neurodegeneratief eiwit dat in de huid werd gevonden, een immuunrespons die zich richt op het bindweefsel en een beschadigde lever die de mitochondriën zou kunnen beschadigen… Bekijk dag 1 hieronder.
Lees ook Op zoek naar de sleutels van Long Covid? 𝗗𝗲 𝗞𝗲𝘆𝘀𝘁𝗼𝗻𝗲 𝗟𝗼𝗻𝗴 𝗖𝗢𝗩𝗜𝗗-𝗰𝗼𝗻𝗳𝗲𝗿𝗲𝗻𝘁𝗶𝗲 𝗗𝗮𝗴 𝗜
Resia Pretorius – “Microstolsels en hyperactivering van bloedplaatjes als belangrijkste pathologieën bij langdurige COVID”
Dr. Pretorius heeft een nieuwe venster geopend op stolling en gezondheid, niet alleen bij ME/cvs en langdurige COVID maar ook bij andere ziekten – geen gemakkelijke taak. Voor zover ik kon zien, ging Dr. Pretorius vooral in op eerdere bevindingen met de opmerkelijke aanvulling dat haar groep, met hulp van de PolyBio Foundation (als ik het me goed herinner), een geautomatiseerd flowcytometrieproces heeft ontwikkeld dat het subjectief karakter van haar eerdere analyses wegneemt. Dat is een groot succes, want dat werd beschouwd als een struikelblok. Haar longcovidresultaten hebben duidelijk de interesse in haar werk aangewakkerd, waardoor deze nieuwe techniek kon worden ontwikkeld – mooi!
Enkele basisprincipes. Microklonters ontstaan wanneer ontstekingsmoleculen in het bloed ervoor zorgen dat fibrine – de stof die een netwerk vormt rond bloedplaatjes – een klonter vormt. Microklonters zijn complexe substanties en er bestaan verschillende soorten microklonters bij verschillende ziekten. Omdat het complexe stoffen zijn en omdat ze van elkaar verschillen, volstaat het niet om ze simpelweg te kwantificeren (d.w.z. te zeggen: er zijn “x” aantallen microklonters aanwezig).
Hoewel Pretorius gelooft dat microstolsels en activering van bloedplaatjes een “trombotische endotheliitis” veroorzaken – een ontstekingsaandoening in de endotheelcellen die de bloedvaten bekleden – gelooft ze niet dat bloedplaatjes en stolsels de oorzaak zijn van langdurige COVID. De ziekte is complexer dan dat.
Toch merkte ze op dat haar ongebruikelijke drievoudige therapieaanpak – die volgens haar nodig is om goed te werken – en die anticoagulantia en bloedplaatjesremmers omvat, een breed scala aan symptomen verbeterde bij 80% van de patiënten met langdurige COVID. Het interessante is dat de microklonters en bloedplaatjesactivering verdwenen bij patiënten die beter werden, maar niet bij de 20% die niet op de behandeling reageerde. Ze merkte ook op dat nattokinase voor sommigen helpt.
- Lees ook Therapiescores van drievoudige anticoagulantia bij long COVID: implicaties voor ME/cvs, FM en POTS
Jane Mitchell – “COVID-19 brengt endotheliitis en systemische vasculaire uitingsvormen van infecties onder de aandacht”
Mitchell merkte op dat één onderzoek een spectaculaire toename vond van een breed scala aan cardiovasculaire voorvallen bij langdurige COVID, waaronder inflammatoire en ischemische hart- en vaatziekten. Wie in het ziekenhuis was opgenomen, had een veel grotere kans om deze aandoeningen te krijgen.
Het is echter duidelijk dat het virus de bloedvaten bij langdurige COVID in het algemeen drastisch aantast. Eén onderzoek toonde aan dat het functioneren van het endotheel drastisch verminderd was, zelfs bij jonge, gezonde volwassenen 3 weken nadat ze met COVID-19 waren besmet.
Interessant genoeg lijkt het er niet op dat het virus de endotheelcellen die de bloedvaten bekleden, infecteert; dat wil zeggen dat deze bloedvatproblemen simpelweg het gevolg zijn van het ontstekingsmilieu dat door het virus wordt veroorzaakt. Ze gelooft dat ontsteking – net als Pretorius in haar lezing opmerkte – de sleutelfactor is.
Dr. Mitchell bestudeert momenteel de effecten van langdurige COVID en – goed voor haar! – van de griep – op de endotheelfunctie. Een grote vraag voor andere postinfectieuze aandoeningen is of de interesse in postinfectieuze COVID onderzoek zal stimuleren naar de effecten van andere ziekteverwekkers. Zijn er studies aan de gang die de effecten van klierkoorts onderzoeken – een voor de hand liggend onderwerp gezien zijn vermogen om ME/cvs en multiple sclerose uit te lokken? Waar de NIH een aantal goede Epstein-Barrvirus-onderzoeken financiert, financiert ze slechts één postinfectieuze mononucleosestudie – door, niet verrassend, een ME/cvs-onderzoeker.
Avindra Nath, NINDS, National Institutes of Health, VS – “Neuro-inflammatoire syndromen en microvasculaire aandoeningen met COVID-19″
Avindra Nath – die momenteel bezig is met een neurologische studie van langdurige COVID – kwam ook niet met nieuwe resultaten, maar zijn presentatie was zo interessant dat de hoogtepunten ervan worden weergegeven.
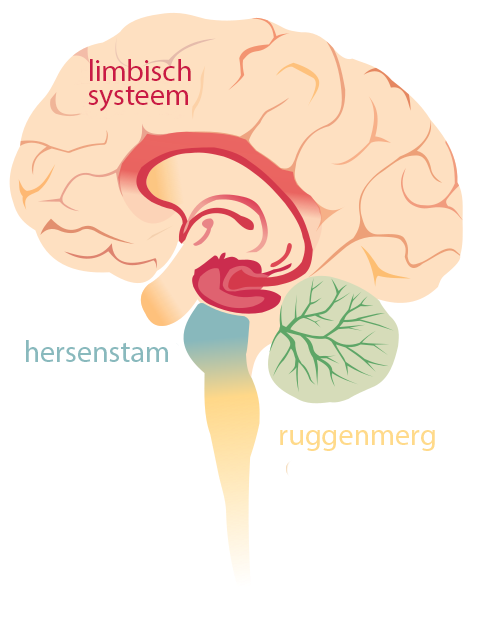
Hoewel dit een autopsiestudie was, was de mogelijke overlap met langdurige COVID fascinerend. De meeste onderzochte personen waren jonge, gezonde volwassenen zonder bijkomende ziekten die plotseling en onverwachts overleden. De meesten stierven in hun slaap, waarschijnlijk toen hun ademhalingscentrum – gelegen in de hersenstam – uitviel. Nath richt zich in zijn presentatie over langdurige COVID op twee gebieden die ook bij ME/cvs van groot belang zijn – de hersenstam en de bloedvaten.
De conclusie over de ademhaling was interessant gezien de ademhalingsproblemen die veel ME/cvs-patiënten ervaren en het aangetoonde bewijs van een gewijzigde ademhaling. De omvangrijke studie naar lichamelijke inspanning uitgevoerd door Dane Cook voor de CDC, vond dat de ME/cvs-patiënten moeite hadden om zowel zuurstof in hun weefsels te krijgen als om kooldioxide uit hun bloed te verwijderen. Cook gelooft dat ME/cvs-patiënten op een andere manier ademen in een poging om de luchtzakjes in hun longen met meer zuurstof te vullen.
- Lees ook A Gas Exchange Disease? Huge CDC Exercise Study Puts New Slant on ME/CFS [in het Engels]
Naths studie suggereert dat de ademhalingscentra in de hersenstam in het spel waren. Beiden kunnen natuurlijk gelijk hebben.
Nath heeft al eerder opgemerkt dat we allemaal virussen in ons lichaam hebben, en dat het feit dat er een virus aanwezig is, nog niet betekent dat het een negatieve invloed op ons heeft. Hij wees erop dat de niveaus van het coronavirus in het begin van de infectie erg hoog zijn, maar dat na een maand het aantal gedetecteerde virionen heel erg laag is. Langdurige COVID is niet zoals herpes encefalitis waarbij je enorme hoeveelheden virus in de hersenen vindt. Nath en anderen hebben inderdaad geen bewijs kunnen vinden van de aanwezigheid van het coronavirus in de hersenen, maar Nath vond wel volop bewijs dat de hersenen ernstig waren aangetast.
De autopsieresultaten van Nath toonden drie verschillende soorten schade aan de bloedvaten, die elk verschillende delen van de bloedvaten aantastten. Er waren stolsels, een verdikking van de bloedvatwanden en een lekkage van de bloedvaten. Hoewel de schade aan de bloedvaten overal in de hersenen werd aangetroffen, was de “meest uitgesproken pathologie” in de hersenstam te vinden.
Toen zijn groep de zaak nauwkeuriger onderzocht, vonden ze immuunfactoren van de complementcascade en antilichamen die zich rond de bloedvaten groepeerden. Bij een later onderzoek van het ruggenmergsvocht bij langdurige COVID werd een dramatische toename van B-cellen gevonden die IgM-antistoffen afscheiden, maar zeer weinig cellen die IgG afscheiden.
IgM is de eerste antistof die tijdens een infectie wordt aangemaakt en verdwijnt meestal nadat de infectie is bestreden. IgG-antilichamen daarentegen verschijnen meestal binnen een paar weken. Het zijn net schildwachten die erop uit worden gestuurd om een nieuwe aanval op te sporen en ze blijven lange tijd in het lichaam aanwezig. Het was een raadsel waarom ze niet in grote aantallen waren aangemaakt.
Net als anderen vond Nath geen bewijs van het virus in de endotheelcellen die de bloedvaten bekleden. Hij maakte echter wel duidelijk dat de bloed-hersenbarrière waarschijnlijk beschadigd is. Toen hij keek naar de substantia nigra – een deel van de basale ganglia – en ook een ander gebied dat van belang is bij ME/cvs, vond Nath bewijs van grootschalige stolling en lekkage van fibrinogeen naar de weefsels.
Toen hij overschakelde naar de immuuncellen, vond hij een “verregaande” infiltratie van macrofagen. Een verdere analyse gaf aan dat hoge niveaus van macrofagen sterk gecorreleerd waren met fibrinogeenlekkage; m.a.w. macrofagen richtten veel schade aan. Macrofagen zijn primaire spelers in de ontstekingsreactie van het aangeboren immuunsysteem en horen niet thuis in de hersenen. Nath noemde ze “ongewenste gasten”. Wat ze niet vonden, waren veel T-cellen; nog een aanwijzing dat het virus ondanks alle schade nooit tot in de hersenen was geraakt.
Tot slot vroeg hij zich af of een soortgelijke microvasculaire pathologie en neuro-inflammatie aanwezig is bij langdurige COVID.
Jean Massimo Nunes, Universiteit Stellenbosch, Zuid-Afrika – “Korte presentatie: Langdurige COVID en ME/cvs: gemeenschappelijke ontregeling van de stolling, de complementcyclus en het endotheel zoals aangetoond door DIA LC-MS/MS-analyse van plasma”
Jean Massimo Nunes had echt zijn ME/cvs onder de knie. Nunes beweerde dat “het precedent voor langdurige COVID ME/cvs is” en begon met een verwijzing naar de studies eind jaren 1990 en begin jaren 2000 die suggereerden dat hypercoagulatie aanwezig was bij ME/cvs. Die veelbelovende hypothese werd vervolgens onderuit gehaald door een kleine studie uit 2006, die zelfs waarschuwde voor te veel vertrouwen in zijn resultaten gezien de omvang (n=33) en de “heterogene aard van de ziekte”.
Er is duidelijk niet veel voor nodig om iets de kop in te drukken bij ME/cvs, want hypercoagulatie verdween volledig als thema bij ME/cvs totdat langdurige COVID verscheen en nu is het weer volop aan de orde.
Massimo’s studie uit 2022, “The Occurrence of Hyperactivated Platelets and Fibrinaloid Microclots in Myalgic Encephalomyelitis/Chronic Fatigue Syndrome (ME/CFS)” (“Het ontstaan van hypergeactiveerde bloedplaatjes en fibrinaloïde microklonters bij Myalgische Encefalomyelitis/chronischevermoeidheidssyndroom (ME/cvs)”), vond een tienvoudige toename van microklonters in vergelijking met gezonde controles (die niet geïnfecteerd waren met COVID-19). Het hoge significantieniveau (p<0,0001 – de kans dat het resultaat toe te schrijven was aan toeval was ongeveer 1 op 1000) gaf aan dat het een degelijk resultaat was.
Om terug te komen op die heterogeniteit: ongeveer 50% van de ME/cvs-patiënten had microklonters en bloedplaatjesactivering en 50% niet. Vervolgens ging Nunes terug naar Bergs studie naar ME/cvs uit 1999 en zijn conclusie over “kleine amyloïde fibrine” afzettingen.
Nunes’ niet-gerichte proteomica-onderzoek – dat simpelweg overal naar zocht – vond gewijzigde niveaus van eiwitten die geassocieerd worden met, raad maar eens, stolling. In feite waren drie van de 8 meest significante eiwitten geassocieerd met ME/cvs, betrokken bij stolling en activering van bloedplaatjes.
Nunes vond ook een “alarmerende” neerwaartse regulering van complementproteïnen – met name C9 – wat suggereert dat er sprake was van een immuundeficiëntie. Er was ook een enorme toename (7-voudig) van een ontstekingsremmende stof genaamd lactoferrine. Nunes merkte op dat 2 andere recente studies bewijs hebben gevonden van hypercoagulatie bij ME/cvs en dat niet minder dan zeven studies in de afgelopen drie jaar bewijs hebben gevonden van endotheeldisfunctie.
Het nieuwe van het nieuws hier was dat de resultaten van Nunes’ eerste ME/cvs-stollingsonderzoek gevalideerd werden met behulp van geautomatiseerde flowcytometrie. Hypercoagulatie is zeker weer helemaal terug bij ME/cvs.
Kailin Yin, Gladstone Instituten, VS – “Korte presentatie: Langdurige COVID toont T-celontregeling, inflammatie en een ongecoördineerde adaptieve immuunrespons op SARS-CoV-2″
Toen was het tijd voor een ander langdurig COVID-onderzoek van LIINC en nog een keer een herhaling. Yin liep snel door de resultaten van een onderzoek dat begin dit jaar werd gepubliceerd en waarover Health Rising berichtte.
- Lees ook Profound immune dysregulation and inflammation found in Long COVID – but no autoimmunity [in het Engels]
De studie van Yin vond een heleboel T-celafwijkingen, maar de meest opvallende bevinding was een enorme discrepantie tussen de humorale (B-cel) en cellulaire immuunrespons (T-cel) bij langdurige COVID-patiënten. Deze twee systemen zouden moeten samenwerken om het virus aan te pakken: de B-cellen hechten zich aan virusdeeltjes om te voorkomen dat het virus de cel binnendringt, terwijl de T-cellen geïnfecteerde cellen kunnen vernietigen. Dat gebeurde bij de herstelde COVID-patiënten, maar niet bij de langdurige COVID-patiënten.
Lavanya Visvabharathy, Northwestern University, VS – “Milde SARS-CoV-2-infectie bevordert de productie van autoantilichamen bij langdurige COVID-patiënten ondanks vaccinatie”
Vreemd genoeg leverde de eerste korte presentatie van de dag ook de eerste nieuwe resultaten van de dag op. Visvabharathy vertelde over de resultaten van een ambulante NeuroCOVID-kliniek die 2.100 langdurige COVID-patiënten heeft gezien, waarvan slechts 10% in het ziekenhuis was opgenomen. Deze actieve groep heeft de afgelopen jaren zes studies naar langdurige COVID uitgevoerd.
Zestig procent van het cohort (de NeuroPasc-groep genoemd) klaagde over spierpijn/artritis-achtige symptomen; dat wil zeggen dat ze een fibromyalgie-achtige groep lijken te zijn – een groep die niet veel aandacht heeft gekregen bij langdurige COVID.
Omdat ze merkten dat veel van de symptomen overlapten met veel voorkomende auto-immuunziekten, vroegen ze zich af of er sprake was van auto-immuniteit – met name reumatische auto-immuniteit – die voornamelijk de gewrichten, spieren en het skelet aantast, zoals reumatoïde artritis, lupus, spierreuma, sclerodermie en andere.
In hun eerste fase keken ze of er een T-celrespons aanwezig was op een veelvoorkomend reuma-antigeen (immuuntrigger) genaamd YKL-40. Verhoogde YKL-40-concentraties worden geassocieerd met bindweefselproblemen, en zie, er werd een sterk verhoogde T-celrespons op dit eiwit gevonden. De associatie van een ontstekingsreactie op een bekende bindweefselontregelaar bij langdurige COVID-patiënten met spierpijn, was op zijn zachtst gezegd intrigerend.
Vervolgens keken ze in bredere zin naar auto-immuniteit. Hoewel ze verhoogde autoantilichamen vond bij zowel de NeuroPasc-patiënten als de herstelde COVID-19-patiënten, vertoonden de NeuroPasc-patiënten opvallende verhogingen in autoantilichamen die geassocieerd worden met inflammatoire myopathieën (spierschade) en lupus. Sommige van de autoantilichamen waren sterk gecorreleerd met de klachten.
Tot slot vroeg ze zich af of langdurige COVID geassocieerd was met een toegenomen veroudering.
Mitchell Miglis, Stanford University, Stanford Centrum voor Dysautonomie – “Dysautonomie en POTS”
Hoe nieuw is dysautonomie voor onderzoekers in het algemeen? De persoon die deze sessie leidde, wist niet hoe hij de term moest uitspreken. Dat leek Miglis – die wordt gefinancierd door Dysautonomia International – een beetje van zijn stuk te brengen en hij zei meteen dat langdurige COVID hier juist mensen met verschillende achtergronden bij elkaar bracht. Het was dan ook geen verrassing dat hij een groot deel van zijn presentatie besteedde aan het uitleggen wat dysautonomie en posturaal orthostatisch tachycardiesyndroom (POTS) waren.
Miglis liet zien dat in een meer dan tweeduizend personen tellend onderzoek ongeveer 2/3de van de langdurige COVID-patiënten een Compass-score had die aangaf dat ze een matige tot ernstige autonome disfunctie hadden. Opvallend is dat de autonome symptomen vaak mild beginnen, maar na verloop van tijd verergeren. Pijn en activering van het sympathische zenuwstelsel komen vaak voor. Toen hij dieper groef, ontdekte hij het interessante feit dat veel patiënten met langdurige COVID aanwijzingen vertoonden van al voordien bestaande “zeer milde” autonome problemen.
In het gedeelte over de oorzaken heeft Miglis de bloedvolumedepletie, mestcelactivering, activering van het sympathische zenuwstelsel, autoantilichamen, dunnevezelneuropathie en laxiteit van het bindweefsel allemaal correct, maar vervolgens wijt hij het lage slagvolume dat bij langdurige COVID wordt gevonden, aan “deconditionering”, waarmee hij alle andere factoren negeert (lage preload [voorbelasting, rekkingstoestand van de hartspiervezels vlak voordat met de contractie wordt begonnen, red.], vroegtijdig bereiken van de anaerobe drempel) en waarmee hij een flinke doos van Pandora opent.
Hij nam de auto-immuunhypothese en de RAS-paradox door – die ook bij ME/cvs wordt aangetroffen – en legde uit dat, hoewel er sprake is van deconditionering, patiënten niet “altijd” beter worden van lichaamsbeweging (echt waar?), maar dat ze slechter kunnen worden, en stelde toen: “het is niet echt logisch (voor deconditionering) dat het de hele pathologie zou verklaren”. (Het feit dat Miglis zich gedwongen voelde om te beweren dat deconditionering niet “het geheel verklaart” van langdurige COVID, was een beetje eng).
Maar toen ging het over naar deconditionering deel II waar Miglis zelf stelde dat vrouwen vatbaarder zijn voor langdurige COVID omdat ze minder spiermassa en een kleiner hart hebben en dus meer last hebben van deconditionering. (Miglis zou eens moeten kijken naar de invasieve CPET-studies van Systrom bij ME/cvs, die aangaven dat deconditionering geen belangrijke factor is; Systrom verklaarde zelfs dat zijn resultaten tegengesteld waren aan de resultaten bij deconditionering).
Miglis opperde het nuttige idee dat geslachtshormonen meer zouden moeten worden bestudeerd en merkte op dat er ook baroreflexstoornissen kunnen worden gevonden. Hij is duidelijk op de hoogte van de literatuur en voorspelde dat het belangrijk zou zijn om cerebrale bloedstromen (ja!) te meten, evenals hypocapnie (lage koolstofdioxideniveaus), en hij vermeldde ME/cvs 🙂 maar stelde toen weer dat met betrekking tot hyperventilatie, “een deel ervan te wijten is aan angst en een deel niet”.
Miglis mag dan wel de hartslag en bloeddruk van sommige ME/cvs- en langdurige COVID-patiënten de hoogte injagen met zijn weigerachtigheid om de deur dicht te gooien voor psychologische kwesties en deconditionering, maar hij is ook bezig met een studie die de volgende, allemaal goeie dingen onderzoekt: de cerebrale bloedstromen (transcraniële doppler), nabij-infraroodspectroscopie (zuurstofextractie in de hersenen), huidbiopsie, CO2, regulering van de ademhaling, kanteltafeltests, autoantilichamen….
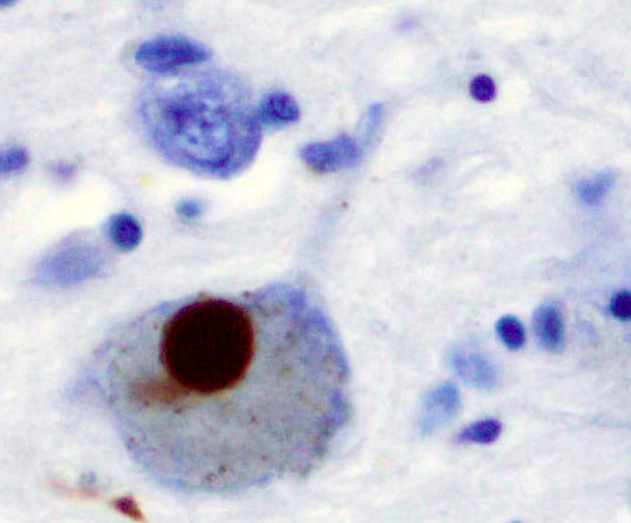
Miglis opende zeker enkele ogen toen hij de pathologische vorm van α-synucleïne vond in de huid van een aantal van zijn langdurige COVID-patiënten. Alfasynucleïne-aggregaten vormen moeilijk afbreekbare fibrillen of amyloïden in ziekten die worden gekenmerkt door Lewy-lichaampjes, zoals de ziekte van Parkinson, dementie met Lewy-bodies en multisysteematrofie (MSA). Deze klompjes fibrillen kunnen de mitochondriale werking aantasten, oxidatieve stress verhogen, enz. en hebben de interesse aangewakkerd in een mogelijk verband tussen langdurige COVID en Parkinson. Amyloïdische deeltjes – deeltjes die niet goed gevouwen zijn en moeilijk weg te krijgen zijn – zijn verschillende keren opgedoken bij ME/cvs-onderzoeken, waaronder de “amyloïde microklonters” die Pretorius heeft gevonden. De recente vondst van het endoplasmatisch reticulum (WASF3) bij ME/cvs is in dit geval echt intrigerend omdat het ER net verantwoordelijk is voor het correct vouwen van eiwitten.
Lees ook: NIH-onderzoekers vinden nieuwe mitochondriale afwijking bij ME/cvs
(Op het beangstigende front van neurodegeneratieve ziekten werd in een andere studie ontdekt dat een corona-infectie de expressie verandert van genen in de hersenen die in verband worden gebracht met de ontwikkeling van de ziekte van Alzheimer. Voor mij is dit allemaal goed nieuws. Als een postinfectieuze ziekte een gezond, normaal functionerend individu kan veranderen in een bedlegerig, nauwelijks functionerend mens, dan zal dat ernstige consequenties hebben. Ik denk dat deze verbanden zullen blijven opduiken en dat aandoeningen als ME/cvs en langdurige COVID beter zullen worden bestudeerd, begrepen en geloofd.)
Het publiek was duidelijk niet thuis op het gebied van dysautonomie. Eén persoon – die grip probeerde te krijgen op het kleine veld – vroeg naar de 3 belangrijkste doorbraken van de afgelopen twintig jaar en wat de belangrijkste belemmering was om het veld vooruit te helpen. De vragensteller merkte op dat zijn patiënten ervoor terugdeinzen om naar artsen te gaan die niet weten wat ze moeten doen.
Dit zou een mooie gelegenheid geweest zijn om de NASA-leuntest ter sprake te brengen (maar het mocht niet zo zijn). Miglis beantwoordde de vraag over de doorbraken niet, maar wees op de vooringenomenheid van artsen, de terugkeer naar psychosomatische verklaringen en lage financiering, en merkte op dat ME/cvs zich in dezelfde positie bevindt. Hij zei dat artsen die wereldexperts zijn op zijn gebied (dysautonomie) nog steeds zeggen dat het allemaal psychosomatisch is. (Wereldexperts op het gebied van dysautonomie zeggen dat het allemaal psychosomatisch is?).
breken op het gebied van langdurige COVID. Al heel vroeg werd erkend dat dysautonomie een rol speelt bij langdurige COVID, maar drie jaar later zijn er slechts een handvol onderzoeken gedaan en Lauren Stiles van Dysautonomia International riep het RECOVER-Initiatief ter verantwoording omdat er niet meer deskundigen op het gebied van dysautonomie bij betrokken waren.
Toen Miglis gevraagd werd of iemand de druk van de cerebrale spinale vloeistof had onderzocht bij langdurige COVID, zei hij nee – en hij hoopte dat dit wel het geval zou zijn – en hij miste een kans om de vraagsteller te vertellen dat er hoge waarden voor de druk van het cerebrale ruggenmergsvocht zijn gevonden bij ME/cvs. Toen iemand vroeg naar het bepalen van de hartslag met behulp van een wearable, zei Miglis dat iemand veel geld zou kunnen verdienen met het maken van een app die de activiteit van rechtopstaande personen zou kunnen beoordelen – maar blijkbaar is hij niet op de hoogte van de STAT-wearable die net dat probeert te doen.
Miglis miste ook de kans om zijn publiek te informeren (een zin was genoeg geweest) over de opmerkelijke overlap tussen langdurige COVID en ME/cvs (hypovolemie, mestcelactivatie, activering van het sympathische zenuwstelsel, autoantilichamen, dunnevezelneuropathie, hoge druk van de cerebrale spinale vloeistof, laxiteit van het bindweefsel, laag slagvolume).
Alles bij elkaar was het een allegaartje vanuit het perspectief van ME/cvs. Miglis verschafte veel goede informatie aan een duidelijk ongeïnformeerd publiek en doet duidelijk goed werk op dit gebied, maar al dan niet opzettelijk bleef hij de deur openzetten voor zaken als deconditionering die, hoewel aanwezig, geen fundamentele rol spelen in de ziekte en het onderzoek alleen maar op een zijspoor kunnen zetten.
De bizarre RECOVER-studie naar langdurige COVID bij kinderen. John C. Wood, Universiteit van Zuid-Californië, VS – “Hersenmist bij kinderen”

Wood merkte op dat volwassenen met COVID-19 veel vaker in het ziekenhuis belanden dan kinderen. Als kinderen in het ziekenhuis belanden, heeft slechts ongeveer 20% neurologische problemen – waarvan de meeste van voorbijgaande aard zijn. Sommige kinderen krijgen echter levensbedreigende complicaties. (Hij zei dat vaccinaties en het eerder herkennen van MISC dat aantal omlaag brengen.)
Studies die de cognitieve effecten van COVID-19 bij kinderen onderzoeken, komen tot vrijwel dezelfde bevindingen als bij volwassenen met ME/cvs en langdurige COVID: vertraagde verwerkingssnelheid, verminderd kortetermijngeheugen en problemen met concentratie en aandacht. Veranderingen in het uitvoerend functioneren zijn wel gevonden bij volwassenen, maar niet zozeer bij kinderen. Omdat “het acute letsel bij kinderen veel minder is”, verbaasde dat Wood helemaal niet. Hij zei zelfs dat “klinisch gezien dit cohort het heel goed doet”.
Dus… als kinderen, met name kinderen vóór de tienerleeftijd, minder risico lopen en de corona-infectie veel beter doorstaan dan volwassenen, en zoals verschillende andere sprekers opmerkten, mensen van middelbare leeftijd het meeste risico lopen op langdurige COVID, roept dat de vraag op waarom het RECOVER-Initiatief ervoor heeft gekozen 50% meer kinderen (19.300) te volgen dan (niet-zwangere) volwassenen (12.580) en zoveel van zijn kostbare middelen te besteden aan een groep die minder kans lijkt te lopen om langdurige COVID te krijgen?
Deze aantallen werden al heel vroeg in het proces vastgelegd en zijn sindsdien verbazingwekkend genoeg niet bijgesteld. Hoe het RECOVER-Initiatief, dat blijkbaar krap bij kas zat, besloot om het grootste deel van haar middelen op kinderen te richten, is nooit aan bod gekomen. De overlap tussen ME/cvs en langdurige COVID was heel duidelijk tegen de tijd dat RECOVER haar financiering kreeg. Je zou kunnen denken dat iemand bij RECOVER zou hebben gezegd: “Goh, als kinderen veel minder snel ME/cvs krijgen, het neefje van langdurige COVID, moeten we dan echt het grootste deel van onze middelen besteden aan de opvolging van kinderen?
Men kan zich afvragen of de opmars van het multisysteem inflammatoir syndroom MIS-C, een zeer zeldzame maar gevaarlijke aandoening geassocieerd met COVID-19 bij kinderen, de zaken veranderd heeft. Heeft RECOVER, met andere woorden, de vagere problemen van vermoeidheid, PEM, cognitie, etc. verwaarloosd in haar streven om zich te richten op een duidelijk biologische aandoening? Wie weet, maar de beslissing van RECOVER om veel meer middelen te besteden aan kinderen dan aan volwassenen, lijkt ongeïnformeerd en bizar.
In ieder geval sloot Woods hypothese over de hersenmist bij kinderen goed aan bij vroegere presentaties. Wood merkte op dat de presentatie van de symptomen vergelijkbaar was met de cognitieve problemen die voorkomen bij chemotherapie (vermoeidheid na kanker) en traumatisch hersenletsel (waarbij de ziekte die oorspronkelijk de term hersenmist in het leven riep – ME/cvs – weer ontbreekt). Ook wees Wood erop dat het gemeenschappelijke letsel bij al deze ziekten een microvasculair letsel is; d.w.z. schade aan de kleine bloedvaten.
Onderzoekers lijken het er steeds meer over eens te zijn dat een cytokinestorm bloedstolling veroorzaakt, die vervolgens de bloedvaten beschadigt, de bloed-hersenbarrière beschadigt en neuro-inflammatie veroorzaakt.
Nog steeds zonder ME/cvs te noemen, merkte Wood op dat elke virale of bacteriële ziekte of systemische ontstekingsziekte ervoor zorgt dat de bloed-hersenbarrière opengaat, zodat het immuunsysteem de hersenen kan bewaken. Uit gegevens van muizen blijkt dat zelfs een milde corona-infectie een immuniteitsactivering teweeg kan brengen die de bloed-hersenbarrière openzet. Dat lijkt logisch te zijn tijdens een acute infectie – de grote vraag is waarom dit proces na verloop van tijd niet stopt.
Gegevens van de UK Biobank, die hersenscans heeft van vóór en na COVID-19, gaven aan dat het limbisch systeem – de thuishaven van de angstreactie – en de hersenstam, naast nog andere hersengebieden, zijn aangetast. Het was geen verrassing, gezien deze bevindingen, zei Wood, dat er problemen opdoken in de HPA- en HPT-assen. Dit zijn allemaal delen van de oude hersenen die “de hendels van het cardiovasculaire en endocriene systeem bedienen”.
Wood behandelde vervolgens een aantal fantastische externe onderzoeken die door RECOVER zijn gefinancierd. (RECOVER heeft 40 externe studies gefinancierd; de rest is allemaal intern.) Deze studies zouden al in volle gang moeten zijn en we hebben veel om naar uit te kijken. De studie van Wood richt zich op de zuurstoftoevoer naar de hersenen, de kleine bloedvaten, de hersen-bloedbarrière, extracellulaire blaasjes, enzovoort. Hij kijkt heel nauwkeurig naar hoe de bloed-hersenbarrière mogelijk is doorbroken.
ME/cvs heeft nog nooit een studie gekend die de oorzaken van hersenmist zo uitgebreid heeft onderzocht als Wood hier doet. Nogmaals, ondanks de aanzienlijke overlap tussen de cognitieve bevindingen bij langdurige COVID en ME/cvs, werd ME/cvs niet expliciet genoemd.
Clifford J. Rosen, Maine Medisch Centrum, VS – “Metabole aspecten van PASC: de invloed van HDL en lipide peroxiden”
Rosen, een redacteur voor het New England Journal of Medicine, zei dat hij niet veel goede langdurige COVID-papers zag (‘oei!’) en vroeg de aanwezigen op de conferentie om hun papers bij hem in te dienen.
De stofwisseling is de afgelopen vijf jaar vanzelfsprekend van enorm belang geworden bij ME/cvs. Aangezien glycolyse, een veel sneller proces dan mitochondriaal geproduceerde energie, de belangrijkste energiebron is in het immuunsysteem tijdens een infectie, concentreerde Rosen zich op de lever.
Rosen merkte op dat door leverproblemen tijdens een infectie enorme hoeveelheden vetzuren en lipiden kunnen vrijkomen, wat hyperlipidemie en insulineresistentie kan veroorzaken, waarbij veel reactieve zuurstofcomponenten (ROS – oxidatieve stress) vrijkomen en de mitochondriën kunnen worden lamgelegd. Dat veroorzaakt op zijn beurt een verminderde glucoseopname in de spieren en type 2-diabetes.
De belangrijkste boodschap is echter dat het vermogen van het systeem om oxidatieve stress aan te pakken, is aangetast. Rosen is van mening dat, hoewel diabetes type 2 voorkomt bij langdurige COVID, dyslipidemie de belangrijkste factor is. Leptinesignalering komt veel voor. (Jarred Younger heeft leptine gelabeld in eerdere ME/cvs-studies).
Lipiden zijn een belangrijke energiebron, maar geoxideerde lipiden beschadigen de mitochondriën en verhogen de vrije zuurstofradicalen. Het werk van zijn lab toonde inderdaad een “duidelijk verminderde” ATP-productie in T-cellen.
Uit het onderzoek van Precision Life bleek dat ernstigere langdurige COVID-patiënten genetische problemen hadden met het lipidentransport en dat de groep met overwegend vermoeidheid meerdere mitochondriale problemen had. De bevindingen van Rosen waren vooral interessant gezien het AI-ondersteunde genezingsproces van Efthymios dat zich precies richtte op leverproblemen.
Lees ook Efthymios’s Artificial Intelligence-aided ME/CFS recovery story [in het Engels]
Matthew S. Durstenfeld, Universiteit van Californië San Francisco, VS – “Korte presentatie: Cardiopulmonale inspanningstests en kanteltafeltesten bij cardiopulmonaire PASC”
In een andere studie van het LIINC-cohort van UCSF – (UCSF en Yale waren prominent aanwezig op deze conferentie), was het geweldig om een studie naar cardiopulmonale inspanningstests te zien – ditmaal 18 maanden na infectie. De studie vond een “ernstige afname” van de inspanningscapaciteit – een “echt klinisch significant verschil”. Durstenfelds systematische review van CPET-studies bij langdurige COVID vond soortgelijke resultaten. (Opmerking voor Miglis – deconditionering was geen hoofdoorzaak).
Opvallend genoeg was chronotrope incompetentie – het onvermogen om de hartslag te verhogen tot het niveau dat nodig is voor inspanning – de meest voorkomende bevinding. Als de hartslag niet naar behoren kan stijgen, zal er niet genoeg bloed naar de spieren, hersenen enz. stromen. Zelfs patiënten met een normale maximale zuurstofproductie vertoonden chronotrope incompetentie.
Maar zoals Durstenfeld al aangaf, weten we niet of de hartslag wordt vertraagd door een soort autonome disfunctie, of dat een stofwisselingsprobleem in de spier de hartslag vertraagt; d.w.z. als de mitochondriën de zuurstof die ze krijgen, niet kunnen opnemen, wordt er geen signaal naar het hart gestuurd dat vraagt om de hartslag te verhogen.
Toen kwamen ontsteking en herpesvirusreactivering weer aan de orde, want Durstenfeld ontdekte dat EBV-reactivering en ontstekingsmarkers zoals IL-6 geassocieerd waren met chronotrope incompetentie. Het is opmerkelijk dat noch de chronotrope incompetentie, noch een verhoogde hartslag (POTS) zichtbaar waren tijdens de test met de kanteltafel (Ik durf te wedden dat een verminderde bloedstroom naar de hersenen wel te zien zou zijn geweest).
Durstenfeld sloeg ook geen acht op de vergelijkbare CPET-bevindingen bij ME/cvs en langdurige COVID. Het eerste deel van dag drie zal echter worden gewijd aan andere postinfectieuze ziekten.
Conclusie
De tweede dag van de Keystone Internationale Conferentie over langdurige COVID was inderdaad interessant, maar het was nogal zorgwekkend om tot de 6e lezing geen nieuwe gegevens te zien. Het feit dat een redacteur van de New England Journal of Medicine een oproep deed aan onderzoekers om langdurige COVID-studies in te dienen, duidde erop dat het veld het moeilijk heeft.
Ontsteking – het zal niemand verbazen – blijkt een belangrijke factor te zijn en lijkt de drijvende kracht te zijn achter de vorming van microstolsels, de activering van bloedplaatjes en de beschadiging aan bloedvaten – en dat niet alleen in het lichaam, maar ook in de hersenen. Avindra Nath zette een vinkje achter mogelijke schade aan bloedvaten toen hij drie verschillende soorten ontdekte in de resultaten van zijn autopsie.
De hersenstam en andere oudere delen van de hersenen, zoals het limbisch systeem, die de twee grote stressassen in het lichaam reguleren – het autonome zenuwstelsel en de HPA-as – bleken een prominente rol te spelen.
De hypothese van virale persistentie leek een beetje een klap te krijgen met de bevindingen dat het virus twee prominente gebieden die geassocieerd worden met langdurige COVID, niet infecteert: de hersenen of de bloedvaten. Nath wees erop dat de virale belasting in de loop van de tijd drastisch daalt en een maand na infectie heel erg laag is.
Meer dan 20 jaar nadat Berg er voor pleitte bij ME/cvs, is hypercoagulatie duidelijk echt een ding bij zowel langdurige COVID als bij ME/cvs, en het komt niet alleen naar voren in stollingsstudies, maar ook in een proteomische studie.
Een zelden geziene blik op een langdurige COVID-cohort met spierpijn vond bewijs van een auto-immuunrespons die lijkt op wat wordt gezien bij reumatische auto-immuunziekten en opmerkelijke verhogingen van autoantilichamen die in verband worden gebracht met inflammatoire myopathieën (spierschade) en lupus.
Een echte verrassing was de vondst van een pathologische vorm van het eiwit α-synucleïne dat in verband wordt gebracht met de ziekte van Parkinson en Lewy-body-dementie bij patiënten met langdurige COVID. Aggregaten van deze eiwitten produceren moeilijk af te breken amyloïde fibrillen die allerlei cellulaire functies kunnen verstoren. Het is niet duidelijk waarom ze opduiken bij langdurige COVID, maar bewijs van amyloïde deeltjes is meerdere malen gevonden bij ME/cvs.
Kinderen, vooral vóór de tienerleeftijd, lopen minder risico en doorstaan de corona-infectie veel beter dan volwassenen, maar toch volgt het RECOVER-initiatief, dat in geldnood verkeert, om redenen die naar mijn weten nog nooit zijn uitgelegd, over een langere periode ongeveer 50% meer kinderen dan volwassenen.
Het gemeenschappelijke probleem bij al deze ziekten is mogelijk microvasculair letsel, d.w.z. beschadiging van de kleine bloedvaten. De hypothese met betrekking tot kinderen, hersenmist en langdurige COVID kwam verfrissend overeen met die van volwassenen; door de kleine bloedvaten te beschadigen en de bloed-hersenbarrière open te zetten, veroorzaakte de infectie neuro-inflammatie, wat weer leidde tot hersenmist.
Leverproblemen veroorzaakt door de infectie kunnen enorme hoeveelheden vetzuren en lipiden doen vrijkomen, wat hyperlipidemie wordt genoemd en mogelijk de mitochondriën onderuit haalt. Lipiden zijn een belangrijke energiebron, maar de gevonden dyslipidemie kan zowel de mitochondriën beschadigen als vrije zuurstofradicalen doen toenemen.
Er werd een “drastische afname” en een “echt klinisch significant verschil” in inspanningscapaciteit gevonden bij langdurige COVID. Chronotrope incompetentie – het onvermogen om de hartslag te verhogen tot het niveau dat nodig is voor inspanning – was een belangrijke factor.
Ondanks de opmerkelijke overlap tussen de bevindingen bij langdurige COVID en ME/cvs die gedurende dag 2 duidelijk was, werd ME/cvs bijna nooit genoemd. (Veel van dezelfde bevindingen komen voor bij fibromyalgie en dat wordt NOOIT genoemd). Ironisch genoeg, gezien hun situatie – een nieuw onderzoeksterrein, de noodzaak om te leren van verwante gebieden, en de noodzaak om het vakgebied te laten groeien, wat zou kunnen worden bevorderd door het te koppelen aan andere gebieden – doen de meeste onderzoekers van langdurige COVID alsof postinfectieuze ziekten een nieuwe entiteit zijn en langdurige COVID een vakgebied op zich is. Met andere woorden, ze versterken de silo’s waarvan ze zelf erkennen dat ze het moeilijk maken om langdurige COVID te begrijpen.
Het eerste deel van dag 3 richt zich daarentegen wel op andere postinfectieuze ziekten.
Kernpunten
🔹De tweede dag van de Keystone Internationale Conferentie over Long COVID was inderdaad interessant, maar het was nogal zorgwekkend om tot de 6e lezing geen nieuwe gegevens te zien. Het feit dat een redacteur van de New England Journal of Medicine een oproep deed aan onderzoekers om langdurige COVID-studies in te dienen, suggereerde dat het veld het moeilijk heeft.
🔹Inflammatie – geen verrassing – blijkt een sleutelfactor te zijn en lijkt de drijvende kracht te zijn achter de vorming van microstolsels, de activering van bloedplaatjes en schade aan bloedvaten, niet alleen in het lichaam maar ook in de hersenen. Avindra Nath vinkte mogelijke schade aan de bloedvaten af toen hij drie verschillende soorten ervan ontdekte in de resultaten van zijn autopsie.
🔹De hersenstam en andere oudere delen van de hersenen, zoals het limbisch systeem, die de twee grote stressassen in het lichaam – het autonome zenuwstelsel en de HPA-as – reguleren, waren prominent aanwezig.
🔹De hypothese van virale persistentie leek een beetje een klap te krijgen met de bevindingen dat het virus niet twee prominente gebieden infecteert die in verband worden gebracht met langdurige COVID: de hersenen of de bloedvaten. Nath wees erop dat de virale belasting in de loop van de tijd sterk daalt en een maand na infectie zeer laag is.
🔹Meer dan 20 jaar nadat Berg er voor pleitte bij ME/cvs, is hypercoagulatie duidelijk echt een ding bij zowel langdurige COVID als ME/cvs en het komt niet alleen naar voren in stollingsonderzoeken maar ook in een proteomisch onderzoek.
🔹Een zeldzame blik op een cohort langdurige COVID met spierpijn vond bewijs van een auto-immuunrespons vergelijkbaar met die gezien in reumatische auto-immuunziekten en opvallende verhogingen in autoantilichamen geassocieerd met inflammatoire myopathieën (spierschade) en lupus.
🔹Een echte verrassing was het vinden van een pathologische vorm van het eiwit α-synucleïne dat in verband wordt gebracht met de ziekte van Parkinson, in de huid van langdurige COVID-patiënten. Aggregaten van deze eiwitten produceren moeilijk af te breken amyloïde fibrillen die allerlei cellulaire functies kunnen verstoren.
🔹Kinderen, in het bijzonder vóór de tienerleeftijd, lopen minder risico en overleven de corona-infectie veel beter dan volwassenen, maar om redenen die voor zover ik weet nooit zijn uitgelegd, volgt het RECOVER-initiatief, dat in geldnood verkeert, over een langere periode ongeveer 50% meer kinderen dan volwassenen.
🔹Het gemeenschappelijke letsel bij al deze ziekten is mogelijk microvasculair letsel; d.w.z. schade aan de kleine bloedvaten. Het idee is dat schade aan de kleine bloedvaten en een lekkende bloed-hersenbarrière neuro-inflammatie kunnen veroorzaken.
🔹Leverdisfunctie veroorzaakt door de infectie, kan enorme hoeveelheden vetzuren en lipiden vrijmaken, wat hyperlipidemie wordt genoemd en de mitochondriën kan beschadigen.
🔹Chronotrope incompetentie – het onvermogen om de hartslag te verhogen tot het niveau dat nodig is voor inspanning – was een belangrijke factor.
🔹Ondanks de opmerkelijke overlap tussen langdurige COVID- en ME/cvs-bevindingen die duidelijk was gedurende dag 2, werd ME/cvs bijna nooit genoemd. (Veel van dezelfde bevindingen komen naar voren bij fibromyalgie en het wordt NOOIT genoemd). De meeste langdurige COVID-onderzoekers doen alsof postinfectieuze ziekten een nieuwe entiteit zijn en langdurige COVID een vak apart is. Met andere woorden, ze versterken de silo’s waarvan ze erkennen dat ze het moeilijk maken om langdurige COVID te begrijpen.
🔹Het eerste deel van Dag 3 richt zich wel op andere postinfectieuze ziekten.
© Health Rising, 9 oktober 2023. Vertaling Els, redactie ME-gids.





